Анэхогенное образование на копчике


Журнал “SonoAce Ultrasound”
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Эпителиальный копчиковый ход (ЭКХ; синонимы: пилонидальный синус, пилонидальная киста, пилонидальная болезнь) впервые был описан W.W. Mayo в 1833 г. как киста, содержащая волосы и расположенная ниже копчика. Впервые отдельные симптомы данного заболевания в 1847 г. представил A.W. Anderson в письме к редактору “Boston Medical and Surgical Jour nal”, озаглавленном “Hair extracted from an ulcer” (“Волосы, извлеченные из язвы”), в котором сообщалось о наблюдении пациента с кистой в области копчика, содержимым которой были волосы [1, 2]. Позднее J.M. War ren в 1854 г. более подробно описал клиническую картину заболевания, дал рекомендации по его лечению и объяснил этиопатогенез болезни. Автор впервые предположил, что причиной возникновения заболевания является неправильный рост волос в межъягодичной области (“снаружи внутрь”) [3]. В отдельную нозологию заболевание было выделено R.M. Hod ges в 1880 г., дав ей название “pilo ni dal sinus” (от латинских слов “pi lus” – волосы и “nidus” – гнездо) [4]. “Pilo nidal sinus” или “рilonidal desease” – термины, которые широко применяются в англоязычной литературе до настоящего времени [6-10, 12, 16, 17].
В 1949 г. А.Н. Рыжих и М.И. Битман предложили термин “эпителиальный копчиковый ход” [5], который в дальнейшем получил наибольшее распространение в отечественной медицине.
ЭКХ представляет собой узкий канал, выстланный эпителием, содержащий волосяные луковицы, сальные железы с наличием одного или нескольких точечных (первичных) свищевых отверстий, открывающихся на коже межъягодичной складки [11, 12]. Эта врожденная аномалия встречается у 26 пациентов на 100 тыс. населения, чаще у мужчин (соотношение 3-4 : 1) и составляет 1-2% от всех больных хирургического профиля (рис. 1). Чаще болезнь проявляется в возрасте от 15 до 30 лет [13-18].
ЭКХ может длительное время протекать бессимптомно. В 80-90% случаев заболевание манифестирует с образования острого абсцесса в крестцово-копчиковой области, что, как правило, является поводом для обращения за медицинской помощью [13, 14, 20]. Основной причиной нагноения является нарушение дренажа просвета хода через первичное отверстие. В результате возникают гнойно-воспалительный процесс, инфицирование подкожной клетчатки и формирование абсцесса [5, 14-18, 20]. Предрасполагающими факторами являются травматизация крестцово-копчиковой области, избыточное скопление пота в межъягодичной складке, переохлаждение и повышенное развитие волосяного покрова в этой области [9, 11, 20].
Наиболее полной на сегодняшний день является классификация ЭКХ, предложенная ГНЦ колопроктологии (Ю.В. Дульцев, В.Л. Ривкин, 1988) [11]:
- Неосложненный ЭКХ (без клинических проявлений).
- Острое воспаление ЭКХ:
– инфильтративная стадия;
– абсцедирование. - Хроническое воспаление ЭКХ:
– инфильтративная стадия;
– рецидивирующий абсцесс;
– гнойный свищ. - Ремиссия воспаления ЭКХ.
По данным В.К. Гостищева и Л.П. Шалчкова, больные, страдающие ЭКХ, часто поступают в стационар с диагнозом “острый парапроктит”, “флегмона поясницы”, “абсцесс крестцово-копчиковой области”, что свидетельствует о недостаточной осведомленности врачей об этой болезни [14].
Лечебные мероприятия зависят от стадии процесса. Радикальное лечение ЭКХ – только хирургическое. Острое воспаление требует незамедлительной операции, хроническое воспаление ЭКХ целесообразно оперировать в плановом порядке.
Для топографической характеристики ЭКХ использование ультразвукового метода является доступным и высокоинформативным. УЗИ крестцово-копчиковой области позволяет оценить локализацию, размеры, структуру патологического очага, наличие дополнительных ходов, степень вовлечения в воспалительный процесс окружающих тканей, подкожной жировой клетчатки, глубину расположения патологического очага от кожных покровов [19, 20]. Эхографически ЭКХ выглядит как гипо- или анэхогенное аваскулярное образование вытянутой формы, расположенное в дерме и прилежащей подкожно-жировой клетчатке, неоднородной структуры с наличием гиперэхогенных включений (волосяные луковицы), с отходящими от него свищевыми ходами различной формы и локализации. При присоединении инфекции и развитии абсцесса по периферии образования отмечается сосудистая реакция различной степени выраженности [19].
Сканирование проводят в продольной и поперечной плоскостях на ультразвуковых аппаратах с использованием линейных датчиков частотой не менее 12 МГц в режиме серой шкалы и ультразвуковой ангиографии.
В процессе обследования необходимо в первую очередь лоцировать основной канал ЭКХ и отходящие от него к поверхности кожи свищевые ходы, далее оценить размер основного канала, наличие в нем содержимого, а также количество и размер свищевых ходов, что имеет принципиальное значение для определения объема предстоящего оперативного вмешательства. Исследование следует проводить широким полем сканирования в связи с большой вариабельностью расположения основного канала и свищевых ходов. В режиме ультразвуковой ангиографии оценивают выраженность сосудистой реакции в прилежащей подкожно-жировой клетчатке.
Несмотря на относительную простоту и доступность ультразвуковой диагностики ЭКХ, практические врачи мало осведомлены о возможностях метода как для первичной диагностики, так и динамического наблюдения, что и послужило основанием для представления данного клинического наблюдения.
Клиническое наблюдение
Пациент М., 28 лет, обратился в поликлинику с жалобами на наличие свищевого отверстия в крестцово-копчиковой области с гнойным отделяемым. Из анамнеза заболевания известно, что считает себя больным в течение нескольких лет, периодически отмечал появление болезненного набухания в крестцово-копчиковой области и самопроизвольное вскрытие гнойника, однако к врачам не обращался, лечился самостоятельно.
При осмотре общее состояние удовлетворительное. Кожные покровы и видимые слизистые бледно-розовой окраски. Дыхательных, гемодинамических нарушений нет. Артериальное давление 120/80 мм рт.ст. Пульс 72 уд/мин, ритмичный. Живот мягкий, безболезненный при пальпации. Стул регулярный, оформленный. Дизурии нет.
При осмотре в межъягодичной складке на расстоянии 6 см от ануса определяются 3 точечных первичных свищевых отверстия, от которых отходит при пальпации плотный тяж, идущий в каудальном направлении, на расстоянии 3 см от них и на 1 см латеральнее средней линии определяется вторичное свищевое отверстие до 0,3 см в диаметре с гипергрануляциями и гнойным отделяемым. При пальцевом исследовании прямой кишки без особенностей. Пациенту установлен клинический диагноз: хроническое воспаление ЭКХ с вторичным свищевым отверстием.
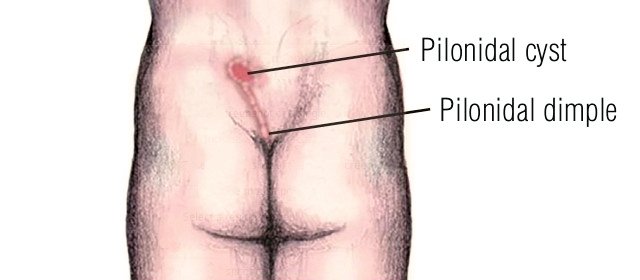
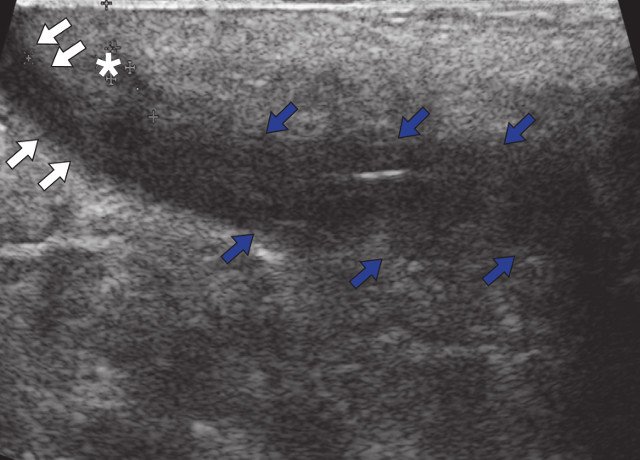
Для уточнения характера поражения проведено УЗИ мягких тканей крестцово-копчиковой области, при котором на глубине 0,7 см от поверхности кожи определяется гипоэхогенный участок вытянутой формы неоднородной структуры размерами 6,5 х 0,8 х 0,6 см с наличием свищевых ходов, открывающихся на кожу крестцово-копчиковой области: краниально с наличием свищевого отверстия диаметром 0,6 см и каудально – два рядом расположенных свищевых хода размерами 0,2 х 0,6 см и 0,2 х 0,5 см. Также краниально визуализируется формирующийся свищевой ход размерами 0,4 х 0,1 см, слепо заканчивающийся в подкожно-жировой клетчатке (рис. 2а, б). По периферии свищевых ходов отмечается умеренно выраженная сосудистая реакция в подкожно-жировой клетчатке (рис. 2в, г). При соноэластографии свищевой ход картируется трехцветно, что свидетельствует о вероятном наличии густого содержимого в просвете (рис. 2д).
Рис. 2. УЗИ мягких тканей крестцово-копчиковой области.
а) В-режим. Эпителиальный копчиковый ход (синие стрелки). Краниально расположенный свищевой ход (белые стрелки) и формирующийся свищевой ход (звездочка).
б) В-режим. В просвете гипоэхогенного участка небольшое количество жидкости и гиперэхогенные линейные структуры (волосы – белые стрелки).
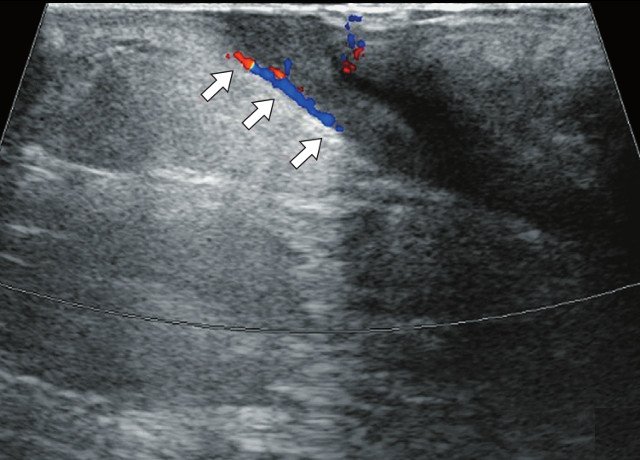
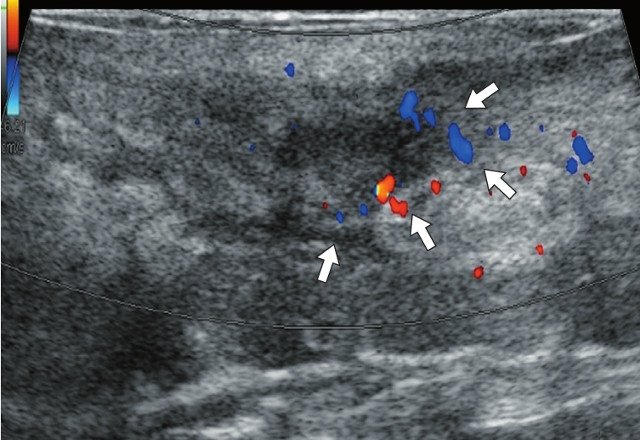
в) Режим ЦДК. В подкожно-жировой клетчатке по периферии краниально расположенного свищевого хода отмечается обогащение сосудистого рисунка (белые стрелки).
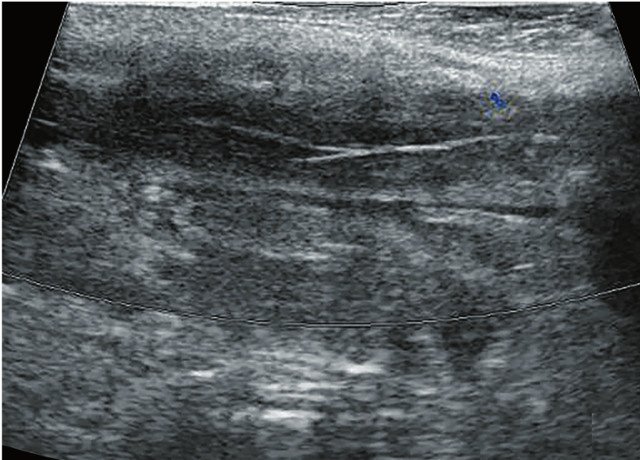
г) Режим ЦДК. В подкожно-жировой клетчатке по периферии гипоэхогенного участка сосудистый рисунок не обогащен.
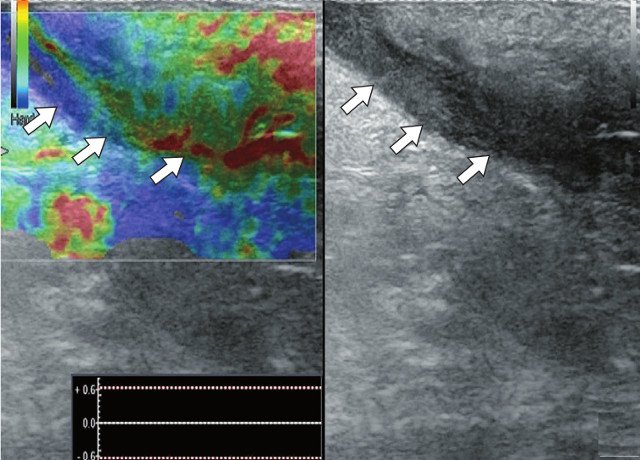
д) Режим компрессионной эластографии. Свищевой ход окрашивается трехцветно, что характерно для жидкостьсодержащих образований (белые стрелки).
С учетом выявленной ультразвуковой картины пациенту было выполнено оперативное вмешательство в объеме иссечения эпителиального копчикового хода. В послеоперационном периоде проводились ежедневные перевязки (промывание раны растворами антисептиков, наложение повязок с мазями на водо- и жирорастворимой основе).
Через 3 мес при контрольном осмотре сохранялись жалобы на дискомфорт в крестцово-копчиковой области при физической нагрузке. При осмотре в межъягодичной складке и крестцово-копчиковой области определялся послеоперационный рубец без признаков воспаления.
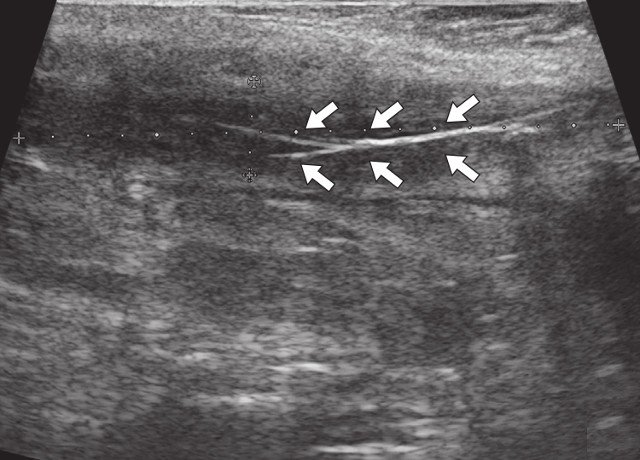
При контрольном УЗИ: на глубине 0,7 см от поверхности кожи определяется участок умеренно сниженной эхогенности вытянутой формы неоднородной структуры размерами 6,9 х 0,8 х 0,8 см. В проекции свищевых ходов лоцируются участки умеренно сниженной эхогенности размерами: краниально – 0,7 х 0,8 х 0,8 см, каудально – 0,8 х 0,8 х 0,7 см и 0,9 х 0,6 х 1,0 см – рубцовые изменения (рис. 3а). По периферии описываемых образований в подкожно-жировой клетчатке сосудистая реакция не определяется (рис. 3б). По ходу участка вытянутой формы сниженной эхогенности на глубине 0,5 см от поверхности кожи визуализируется остаточная полость в виде гипоэхогенного участка умеренно неоднородной структуры с четкими неровными контурами размерами 1,2 х 0,5 х 1,0 см, объемом 0,34 мл, с наличием единичных сосудов по периферии (рис. 3в, г). При соноэластографии гипоэхогенный участок картируется трехцветно, что не позволяет исключить наличие густого содержимого в просвете участка (рис. 3д, е). Сделано заключение о наличии остаточной полости с серозно-гнойным содержимым.
Рис. 3. Контрольное УЗИ мягких тканей крестцово-копчиковой области.
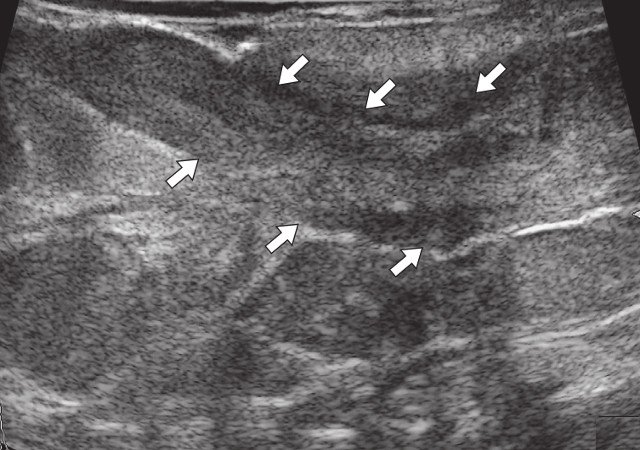
а) В-режим, через 3 мес после оперативного вмешательства. Описываемый гипоэхогенный участок вытянутой формы неоднородной структуры (стрелки) прежних размеров, эхогенность его повысилась.
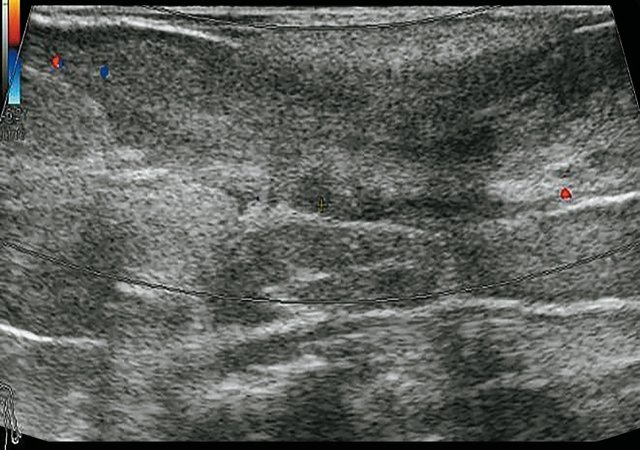
б) Режим ЦДК, через 3 мес после оперативного вмешательства. По периферии образования и свищевых ходов сосудистая реакция не определяется.
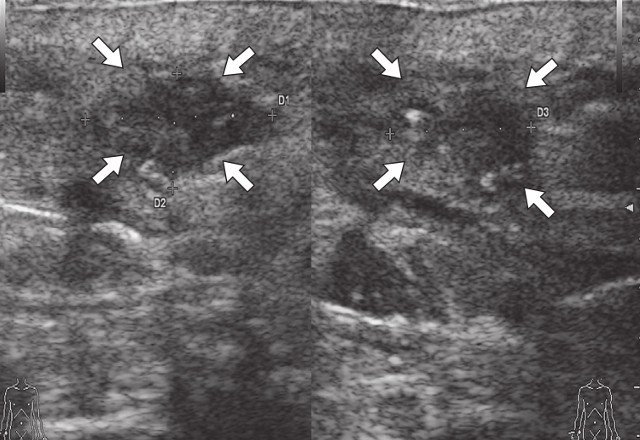
в) В-режим, через 3 мес после оперативного вмешательства. Остаточная полость (стрелки) умеренно неоднородной структуры с четкими неровными контурами.
г) Режим ЦДК, через 3 мес после оперативного вмешательства. По периферии остаточной полости – умеренно выраженная сосудистая реакция (стрелки).
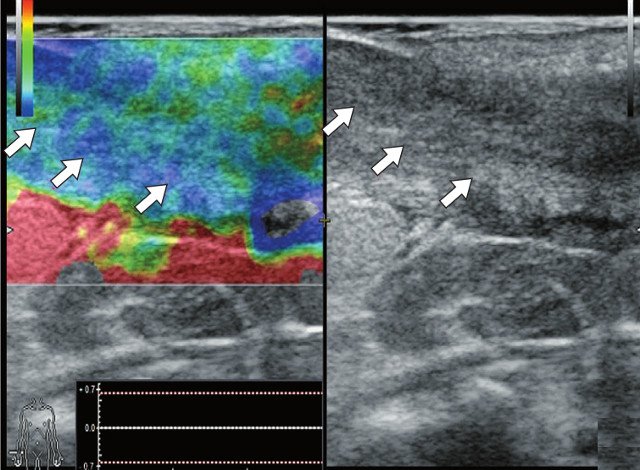
д) Режим компрессионной эластографии. Свищевой ход окрашивается с преобладанием эластичного компонента (стрелки).
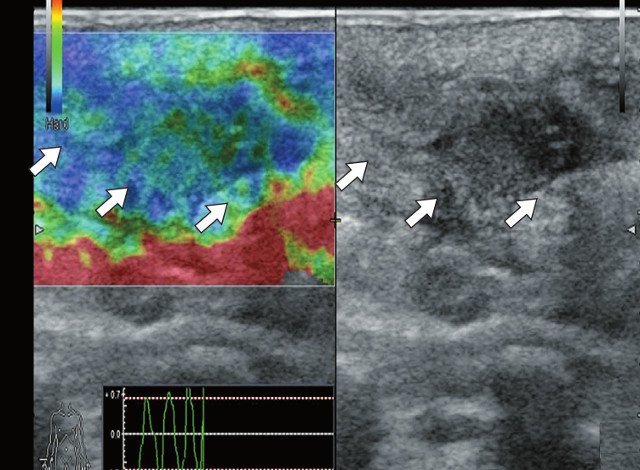
е) Режим компрессионной эластографии. Остаточная полость окрашивается с преобладанием эластичного компонента (стрелки).
Пациенту под местной анестезией было произведено вскрытие остаточной полости, проводились ежедневные перевязки, рана зажила вторичным натяжением.
Через 6 мес при контрольном осмотре пациент жалоб не предъявлял. При осмотре в межъягодичной складке и крестцово-копчиковой области определяется послеоперационный рубец без признаков воспаления.
При УЗИ через 6 мес после оперативного лечения: на глубине 0,7 см от поверхности кожи в проекции участка сниженной эхогенности отмечается повышение эхогенности на протяжении 6,2 х 0,6 х 0,4 см (рис. 4а). В проекции свищевых ходов описываемые ранее участки умеренно сниженной эхогенности не выявляются. Сосудистая реакция в подкожно-жировой клетчатке не определяется (рис. 4б).
Рис. 4. Контрольное УЗИ через 6 мес после оперативного лечения.
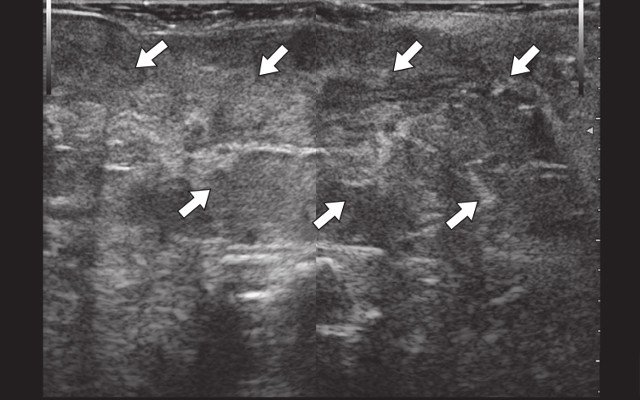
а) В-режим, через 6 мес после оперативного вмешательства. Рубцовые изменения в крестцово-копчиковой области (стрелки).
б) Режим ЦДК, через 6 мес после оперативного вмешательства. Сосудистая реакция не определяется.
Заключение
Таким образом, УЗИ ЭКХ позволяет определить глубину расположения, локализацию, размеры, форму хода, наличие свищевых ходов и дополнительных гнойных затеков, оценить состояние мягких тканей, контролировать процесс заживления после оперативного лечения, своевременно диагностировать появление остаточных полостей и оправдано рекомендуется к выполнению не только в специализированных колопроктологических стационарах, но и в медицинских учреждениях общего профиля.
Литература
- Hull T.L., Wu J. Pilonidal desease // Surg Clin N Am. 2002; 82 (6): 1169-1185.
- Anderson A.W. Hair eхtracted from an ulcer // Boston Med Surg. J. 1847; 36: 74.
- Warren J.M. Abscess containing hair on the nates // Am J Med Sci. 1854; 28: 113-117.
- Hodges R.M. Pilonidal sinus // Boston Med Surg J. 1880; 103: 485-486.
- Шелыгин Ю.А., Благодарный Л.А. Справочник по колопроктологии. М.: Литтерра, 2012. 596 с.
- Jones D.J. Pilonidal sinus. ABC of colorectal diseases. Br Med J. 1992; 305: 410-412.
- Anil Sunkara, Wagh D.D., Sameer Harode. Intermammary Pilonidal Sinus // Int J Trichology. 2010; 2 (2): 116-118.
- Armstrong J.H., Barsia P.J. Pilonidal sinus di sease: the conservative approach // Arch Surg. 1994; 129: 914-919.
- Khanna A., John L., Rombeau M. Pilonidal Disease // Clin Colon Rectal Surg. 2011; 24 (1): 46-53.
- Marza L. Reducing the recurrence of pilonidal sinus disease // Nursing Times. 2013; 109 (25): 22-24.
- Дульцев Ю.В., Ривкин В.Л. Эпителиальный копчиковый ход. М.: Медицина, 1988. 125 с.
- Tezel E., Bostanci H., Azili C., Aadol Z. A new perspective for pilonidal sinus disease and its treatment // Marmara Med J. 2009; 22 (1): 85-89.
- Алчаков А.М. Оптимизация методов лечения эпи те лиального копчикового хода: Автореф. дисс. … канд. мед. наук. Ставрополь, 2000. 23 с.
- Гостищев В.К., Шалчкова Л.П. Гнойная хирургия таза. М.: Медицина, 2000: 79-97.
- Даценко Б.М. Острое нагноение эпителиального копчикового хода. Харьков: Прапор, 2006. 165 с.
- Bascom J., Bascom T. Failed pilonidal surgery: new paradigm and new operation leading to cures // Arch Surg. 2002; 137 (10): 1146-1151.
- Brieller H.S. Infected pilonidal sinus // Langenbecks Arch Chir. 1997; 14 (4): 497-500.
- Кайзер Андреас М. Колоректальная хирургия. М.: Изд-во БИНОМ, 2011. 737 с.
- Wortsman X., Jemec G.B.E. Dermatologic ultra sound with clinical and histologic correlations. Springer Science + Business Media New York, 2013: 136-139.
- Батищев А.К. Подкожное иссечение эпителиального копчикового хода: Дисс. … канд. мед. наук. М., 2016. 149 с.

Журнал “SonoAce Ultrasound”
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Источник
Боль, возникающая в области копчика и развивающаяся по нарастающей может свидетельствовать о ряде заболеваний. Основное подозрение при диагностике — копчиковая киста.
Это заболевание врожденное и связано с тем, что мягкие ткани в крестцово-копчиковой области на стадии развития эмбриона сформировались неправильно. Эпителиальная копчиковая киста встречается в основном у молодых людей в возрасте от 15 до 30 лет, при этом мужчины подвержены этому заболеванию чаще, чем женщины.
Патогенез копчиковой кисты
Копчиковый эпителиальный ход представляет собой неширокую удлиненную полость, которая расположена по средней линии межъягодичной складки. Эта полость самостоятельна, она не связана с крестцом и копчиком. Изнутри она выстлана эпителием. Для вывода продуктов жизнедеятельности эпителия, который имеет все функциональные особенности кожного покрова человека (может потеть, выделять кожное сало) на поверхности кожи появляются одно или несколько очень маленьких отверстий, так называемый первичный эпителиальный ход.
Такая аномалия встречается достаточно часто, но зачастую никак себя не проявляет. При закупорке этих первичных ходов может возникнуть внутреннее воспаление, а через эти отверстия внутрь полости может попасть инфекция извне. Начинается гнойный воспалительный процесс. Очень долгое время киста может себя никак не проявлять. Потом процесс воспаления принимает острый характер, сопровождается резкими болями, значительным повышением температуры тела. В случае запущенного воспалительного процесса происходит разрушение первоначальных стенок полости, и копчиковая киста прорывается через кожу, образуя новое отверстие в виде свища. Это так называемое вторичное отверстие.
Причины, вызывающие обострение копчиковой кисты
Копчиковая киста — заболевание врожденное, но человек до конца своей жизни может и не подозревать о наличии у него такой патологии. Тем не менее, эпителиально копчиковая киста провоцируется рядом факторов:
- пониженный иммунитет;
- поверхностные кожные повреждения или травмы копчика;
- различные инфекции;
- малоподвижный образ жизни ( сидячая работа);
- переохлаждение;
- несоблюдение гигиенического режима;
- воспаление волосяных фолликул в области копчика.
Однако обострение процесса может происходить и без видимых причин.
Симптоматика и диагностика заболевания
Копчиковую кисту можно диагностировать по следующим симптомам и назначить соответствующее лечение:
- в небольших количествах выделяется инфильтрат, болезненных ощущений при этом не наблюдается;
- при движении в области межъягодичной складки ощущается дискомфорт;
- в районе копчика присутствует ярко выраженный болезненный синдром, особенно в сидячем положении;
- повышенная температура тела;
- в районе копчика отек и гиперемия.
При таких симптомах нужно немедленно показаться врачу. Если воспаление запустить, лечение кисты может затянуться и привести не к одной, а к нескольким операциям, велика вероятность рецидивов и крайне болезненного реабилитационного периода. Чем раньше вы обратитесь за медицинской помощью, тем быстрее и безболезненнее будет выздоровление.
Диагностика копчиковой кисты достаточно проста. Некоторые из вышеперечисленных симптомов характерны и для других заболеваний, поэтому диагноз ставят по локальным проявлениям процесса, характерным именно для этого заболевания. Ноющие или дергающие боли, опухоль в межъягодичной складке, гнойные или инфильтрационные выделения из свищей — эти показатели и являются первоопределяющими при диагностике. Самый важный признак кисты — первичные отверстия, которые выглядят как углубления в коже (иногда как банальные прыщи или фурункулы), они могут быть как зарубцованные, так и открытые.
Методы лечения копчиковой кисты
На сегодняшний день лечение копчиковой кисты осуществляется единственным способом — оперативное вмешательство. В реальности это выглядит не так страшно, как звучит.
Существует два периода заболевания — процесс ремиссии и обострения. Большинство хирургов по показаниям предпочитают разделять оперативное лечение на два этапа: удаление гнойного образования и иссечение полости эпителиального хода для предотвращения образования новой кисты. Естественно, операция будет максимально простой в момент ремиссии.
Операция по вскрытию кисты: при острых состояниях врачи сначала вскрывают абсцесс и убирают воспаление при помощи медикаментов. Иногда киста находит выход самостоятельно. Боль проходит, наступает временное облегчение, исчезает гиперемия и отек, свищ не формируется, рана рубцуется, наступает период ремиссии. Но лечение кисты на этом не заканчивается. Период благополучия может длиться от нескольких месяцев до нескольких лет. Но это не означает полного выздоровления, так как в организме находится постоянный очаг дремлющей инфекции. Это как вулкан, который может взорваться в любой момент. Такое заболевание можно преодолеть, только убрав первопричину, а именно саму полость.
Операция по иссечению полости, а также основных и вспомогательных копчиковых ходов: при отсутствии воспалительного процесса операция достаточно простая и не занимает много времени. Главное найти квалифицированного хирурга, который уберет всё лишнее. Иначе возможен рецидив и операцию придется повторить. В большинстве случаев, операция проводится под местной анестезией.
Принимая решения об оперативном вмешательстве при лечении копчиковой кисты, желательно получить консультацию у хирурга по следующим вопросам:
- как долго после операции вы будете находиться в стационаре.
Ваше состояние и методы оперативного лечения могут потребовать разного времени нахождения в больнице, можно пойти домой через два-три дня, а можно через две недели;
- какое количество времени вам нельзя будет сидеть.
Эта информация важна для восстановления трудоспособности и нормальной жизнедеятельности.
Народные средства лечения — это выход?
Когда в организме существует полость, где в любой момент может возникнуть воспаление, никакими народными средствами это не убрать. Самый правильный способ — операция. Лечение народными средствами и отказ от оперативного вмешательства могут привести к крайне негативным последствиям. Только врач может поставить вам правильный диагноз. Как уже отмечалось, некоторые симптомы кисты копчика характерны и для других заболеваний.
Народными средствами можно улучшить свое состояние только случайно. Воспаление может пройти и само по себе, но это временно. Однажды появившийся абсцесс бесследно не проходит, он воспалится снова.
Народными средствами в виде примочек календулы, прополиса и чистотела можно излечить поверхностные раны, но никак не глубокое внутреннее воспаление. Антибиотики и современные противовоспалительные средства гораздо быстрее и эффективнее приведут вас в порядок.
Лечение кисты народными средствами приведет к тому, что каждые несколько месяцев вы будете получать обострения процесса, заболевание перейдет в хроническую стадию. В результате все равно потребуется хирургическое лечение, но оперативное вмешательство и последующий процесс восстановления будет более длительный и болезненный.
Не экспериментируйте с собственным здоровьем, обратитесь к врачу! Здоровья вам!
Источник
