Боль в спине выше поясницы к кому обратиться

Боли в спине – распространённая жалоба. Обычно о боли в спине говорят, когда ощущается боль в области поясницы. Иногда в таких случаях говорят, что «защемило спину». По данным последних исследований из каждых пяти человек четверо хотя бы раз в жизни испытывали подобную боль.
Подобнее о боли в пояснице>>>
Еще одна типичная локализация боли в спине – под правой или левой лопаткой или между лопатками.
Подробнее о боли под лопаткой>>>
С возрастом боль в спине встречается чаще, – среди пожилых людей каждый второй время от времени испытывает подобные боли.
Боль в спине может иметь различный характер: быть острой, колющей, жгучей, ноющей, тянущей, может отдавать (иррадиировать) в другие части тела (например, в грудную клетку, ноги, живот, половые органы). Боль может быть случайной, или постоянной.
Прислушиваясь к боли, человек обычно задает себе два вопроса: надо ли обращаться к врачу, и – к какому врачу идти при боли в спине? Постараемся ответить на эти вопросы.
Причины боли в спине
Боль в спине может быть вызвана различными причинами. Только опытный врач на основании осмотра пациента и данных назначенных им лабораторных и инструментальных исследований, может правильно поставить диагноз и назначить эффективный курс лечения.
Причиной боли в спине могут быть:
- неврологические заболевания:
- остеохондроз позвоночника (дегенеративное повреждение межпозвоночных дисков);
- спондилоартроз (дегенеративные изменения межпозвоночных суставов);
- спондилёз (деформация позвонков за счет разрастания костной ткани);
- грыжи межпозвоночных дисков;
- искривление позвоночника (сколиоз, кифоз);
- эндокринные заболевания, например, остеопороз (снижение плотности костной ткани вследствие нарушения обмена веществ). Это заболевание часто протекает скрытно, и жалоба на боль в спине может быть единственной жалобой пациента);
- заболевания органов дыхания (например, плеврит);
- заболевания почек: гломерулонефрит, пиелонефрит, мочекаменная болезнь;
- опухолевые заболевания;
- а также многие другие заболевания внутренних органов, сосудов и мягких тканей.
Подобное разнообразие возможных причин и заставляет человека задумываться, к какому врачу обращаться при болях в спине. Но не стоит превращать это в препятствие на пути к помощи, которую может дать профессиональная медицина.
Факторы, способствующие проявлению боли в спине
Если надлежащее лечение не проводится, боль в спине чаще всего носит повторяющийся характер, когда периоды относительно недолгого хорошего самочувствия сменяются вернувшейся болью. Обострение состояния может быть спровоцировано:
- поднятием тяжестей;
- длительным нахождением в неудобной позе;
- переохлаждением;
- инфекцией.
Что делать, чтобы спина не болела? Профилактика болей в спине
Для того чтобы снизить риск возникновения заболеваний, способных вызывать боль в спине, врачи «Семейного доктора» рекомендуют:
- спать на удобной постели с упругим и жёстким матрацем;
- стараться сохранять правильную осанку;
- не находиться долгое время в одной позе. При работе за компьютером или вождении автомобиля необходимо делать перерывы, дающие возможность потянуться, размяться, подвигаться;
- при работе сидя правильно организовывать рабочее место. Стул должен быть со спинкой, желательно с подлокотниками и подголовником, чтобы была возможность откинуться и расслабить мышцы спины и шеи. Предплечья не должны находиться на весу, необходимо следить, чтобы они полностью лежали на столе;
- не ходить в обуви на высоких каблуках более двух часов подряд;
- избегать резких поворотов и наклонов туловища. Если необходимо что-либо поднять с пола, желательно присесть, а не наклоняться;
- при длительном нахождении в положении стоя (при поездке в общественном транспорте или ожидании в общественном месте) находить точку опоры (опереться на что-либо рукой или прислониться спиной);
- не набирать избыточный вес;
- избегать поднятия тяжестей;
- заниматься лечебной физкультурой, плаванием или фитнесом.
Когда при боли в спине обращаться к врачу?
Если симптом проявился в первый раз, ему обычно не придают значения. И действительно, разовые боли вряд ли свидетельствуют о чём-либо, серьёзно угрожающем нашему здоровью. Боль может уйти и больше не вернуться. Но гораздо чаще боли в спине возвращаются. И в этом случае следует обратиться к врачу, а не заниматься самолечением.

Врачебная консультация необходима, если Вы сталкиваетесь с одной из следующих ситуаций:
- вы часто чувствуете боль в спине при напряжении или физической нагрузке;
- боль в спине возникает эпизодически (время от времени);
- ощущение боли не проходит в течение 3-4 дней.
Боль в спине может свидетельствовать о запущенных патологических процессах и опасных заболеваниях. Не откладывайте обращение к врачу, если:
- боль носит постоянный характер и локализована в одном месте;
- в положении лёжа боль не уменьшается, или боль возникает в ночное время, когда Вы спите;
- боль в спине сопровождается повышением температуры;
- боль в спине сопровождается онемением конечностей (это может проявляться по утрам), напряжением мышц или чувством вялости в ногах и руках.
Если в случае постоянных или повторяющихся болей в спине, вовремя не провести диагностику и не начать лечение заболевания, его развитие может привести к необратимым последствиям и инвалидности. Так, хронический или острый воспалительный процесс в почках может привести к почечной недостаточности, а оставленный без лечения остеохондроз – к образованию грыж Шморля.
К какому врачу идти, если болит спина?
На вопрос, к какому доктору идти, если болит спина, стандартный ответ такой: если у Вас появилась боль в спине, лучше всего обратиться на первичный прием к врачу общей практики или терапевту. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- компьютерная томография (например, шейного или поясничного отдела позвоночника);
- МРТ позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
Практически каждый человек знает, что такое боль в спине, потому что сталкивался с ней хотя бы однажды. Она может появиться в любом возрасте как из-за воздействия внешних факторов, так и в результате формирования патологий различных внутренних органов. Острая и кратковременная или, напротив, длительная и ноющая, боль в спине выше поясницы значительно влияет на общее состояние человека, снижает степень его трудоспособности и понижает «планку» качества жизни.
Недаром заболевания, протекающие с болями в спине выше или ниже поясницы, относятся к группе патологий, имеющих наивысшее социальное значение. На научные исследования, касающиеся этих болезней, на их диагностику и лечение государством направляются немалые средства, вполне сравнимые с затратами, связанными с сердечно-сосудистыми и онкологическими патологиями.
Теоретическое обоснование болевого синдрома в спине за последние десятилетия претерпело некоторые изменения. Еще 40-50 лет назад считалось, что вызывать любую боль, приступообразную по типу радикулита или умеренную, но почти постоянную, способны лишь воспалительные процессы. Однако, впоследствии на смену этой теории пришло так называемое «вертеброгенное» понимание происхождения болевого синдрома. Оно основывается на том, что болевая импульсация также формируется и при дегенеративных патологиях позвоночника, протекающих с деформацией и разрушением межпозвоночных хрящевых дисков и их воздействием на нервные структуры.
Еще позднее к вертеброгенной теории присоединилась «миогенная», которая объясняет формирование боли также и заболеваниями связочно-мышечного каркаса спины. Эти два взгляда на происхождение выраженных болевых импульсов слева или справа выше поясницы в современной медицине являются ведущими.

Травматические повреждения позвоночника и внутренних органов всегда становятся источниками боли
Основные причины боли
Согласно этим теориям, боль в спине выше поясницы может иметь различное происхождение: воспалительное, дегенеративно-дистрофическое, травматическое. Нередко она объясняется и наличием некоторых врожденных аномалий, которые затрагивают позвоночник, мышцы, связки или внутренние органы. Именно поэтому так разнообразен перечень патологий, являющихся причинами возникновения болей:
- многочисленные заболевания позвоночника;
- патологические состояния мышечно-связочного каркаса;
- болезни внутренних органов брюшной полости и грудной клетки;
- заболевания нервной системы.
Следует отметить и так называемые факторы риска, связанные с условиями внешней среды, особенностями образа жизни и трудовой деятельности человека. Если их воздействие постоянно и значительно, то появление всех вышеперечисленных патологий более вероятно, причем в молодом и среднем возрасте.
К таким предрасполагающим факторам, вызывающим боли в спине выше поясницы, относятся следующие моменты:
- частые переохлаждения, воздействие сквозняков;
- чрезмерные физические нагрузки;
- травматические повреждения;
- вредные привычки, особенно употребление алкоголя;
- профессии, при которых человек длительное время находится в малоподвижном состоянии или неудобной позе, из-за чего нарушается кровоснабжение позвоночника или внутренних органов;
- другие негативные профессиональные факторы – вибрация, перепады температур, высокие температуры в цехах, влияние излучения.
В ряде случаев человек может испытывать воздействие сразу нескольких факторов риска. Разумеется, что в таких ситуациях боль выше поясницы появляется почти со 100%-ной вероятностью. Часто она становится первым сигналом о неблагополучии в организме, но, к сожалению, большинство людей предпочитают ее перетерпеть и не обращаться к врачу, полечившись самостоятельно. Исключением являются случаи, когда защемляется нервный корешок, и боль становится невыносимой.

Иногда лишь сильная мучительная боль заставляет человека прийти в поликлинику
Проконсультироваться со специалистом следует при любой интенсивности болевого синдрома, так как не всегда этот критерий может свидетельствовать о тяжести заболевания. Например, пациент может испытывать умеренную боль в позвоночнике, которая не является постоянной, при многих заболеваниях внутренних органов, находящихся уже на поздней стадии. В таких ситуациях человеку скорее кажется, что болит спина выше поясницы, так как болевые ощущения становятся «отраженными» и отмечаются человеком на значительном удалении от главного очага болезни.
При диагностике очень важна не только локализация болей (справа или слева), но и другие их характеристики. О многом может рассказать интенсивность болевого синдрома, хотя этот параметр и является субъективным, основанным на индивидуальных особенностях восприятия человеком импульсов боли. Важен характер иррадиации (распространения), если она вообще имеется у пациента, а также такие показатели, как длительность приступов, боль сильная «стреляющая», умеренная, но тупая или ноющая.
Всегда обращается внимание и на сочетание этого симптома с другими признаками патологий: нарушения рефлексов и кожной чувствительности, изменения кожного покрова, сохранение подвижности позвоночного столба, наличие синдрома интоксикации, негативные явления со стороны желудка, кишечника, почек, печени. В результате разнообразия патологических симптомов человек может обратиться к специалистам различных специализаций. Чаще всего он приходит на прием к терапевту, невропатологу, хирургу.
Во время врачебного приема учитываются все жалобы пациента, уточняется длительность болевого синдрома, его характеристики и сочетание с другими признаками, а также выясняется наличие сопутствующих заболеваний. Чтобы поставить окончательный диагноз, больной обязательно подвергается лабораторному и инструментальному обследованию. Весь комплекс диагностических мер позволяет быстро и правильно определить, почему у пациента болит спина, и назначить грамотную терапию.
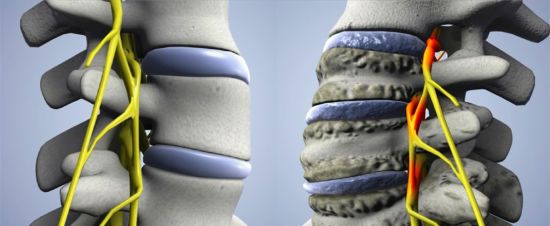
Изменения хрящевых и костных структур приводят к формированию выраженного болевого синдрома
Патологии позвоночного столба
Как показывает клиническая практика, заболевания позвоночника являются самыми частыми причинами появления и развития болевого синдрома в спине. Они могут быть диагностированы даже в детском возрасте, после травм или при наличии врожденных аномалий. Но преимущественно за помощью обращаются люди средних и пожилых лет, что объясняется развитием обширных возрастных изменений в организме.
Болевая импульсация в структурах позвоночника развивается при патологических процессах воспалительного, травматического, дегенеративно-дистрофического, аутоиммунного происхождения. В целом, наиболее частые патологии позвоночного столба с выраженным болевым синдромом можно представить так:
- различные травмы;
- воспалительные процессы;
- патологии межпозвонковых хрящевых дисков и нарушения костной структуры позвонков;
- новообразования.
Травма позвоночника может произойти с любым человеком, особенно если его жизнь или трудовая деятельность обладает определенными факторами риска. Как правило, выраженный болевой синдром в поясничной или грудной зоне у таких пациентов сочетается с неврологическими нарушениями, а сама диагностика не имеет затруднений. Пострадавший должен быть быстро доставлен в стационар, где ему назначается соответствующее лечение.
Патологические изменения воспалительного характера происходят при миелитах (поражение оболочек нервных стволов), остеомиелитах (формирование гнойного очага в костной структуре позвонков), спондилитах. Из них самыми частыми являются спондилиты, или инфекционные процессы в телах позвонков. Воспалительные изменения могут быть специфического происхождения и развиваться при туберкулезе, бруцеллезе, дизентерии, брюшном тифе, а также явиться следствием неспецифических (обычных) вирусно-бактериальных инфекций (ОРВИ, грипп, ангина).

Остеохондроз начинает развиваться уже в среднем возрасте
Инфекционная природа патологий обеспечивает развитие и других характерных симптомов. Так, практически всегда у пациентов, на фоне болей выше поясницы, появляется синдром интоксикации. Наблюдается повышение температуры тела, иногда до довольно высоких значений (39-40 градусов), больной испытывает сильнейшую слабость и озноб, пропадает аппетит. Кроме интоксикационных симптомов, значительно ухудшается подвижность в позвоночнике, а мышцы вокруг патологического очага спазмируются и уплотняются. При остеомиелитах, протекающих с формированием гнойных очагов в надкостнице позвонков, происходит образование свищей, открывающихся на кожном покрове спины. Через них содержимое очагов удаляется наружу.
Лечение воспалительных процессов в позвоночнике всегда длительное, требующее массированных доз и повторных курсов антибактериальных средств.
Если травма или инфекционное поражение позвоночного столба встречаются редко, то от возрастных изменений не застрахован ни один человек. Уже в среднем возрасте начинают прогрессировать негативные процессы в хрящевых дисках между позвонками, уменьшающие их упругость и эластичность. Эти структуры постепенно деформируются, разрушаются, затрагивая целостность нервных образований. В результате формируется остеохондроз шейного, грудного, поясничного отдела позвоночника, проявляющийся снижением подвижности, болями справа или слева выше поясницы или в шее, которые имеют обширную иррадиацию, распространяясь в верхние и нижние конечности, в крестец и копчик, и сочетаются с выраженными неврологическими нарушениями.
В случаях, когда хрящевой диск «расплющивается» и оказывается за пределами тел позвонков, формируются межпозвоночные грыжи, нередко защемляющие располагающиеся рядом нервные корешки. Боль приобретает интенсивный характер, усиливаясь при малейших попытках движений, поэтому человек «замирает» в вынужденной позе. Также весьма выраженными становятся и неврологические симптомы, а мышечный каркас спины, в качестве ответной реакции, спазмируется и становится болезненным.

Неправильная поза во время работы является фактором риска
Нередко источником болевой импульсации являются сами тела позвонков, несколько сместившиеся относительно друг друга (спондилез, спондилолистез) или пораженные процессом остеопороза (разрежение костной ткани). В последнем случае уменьшение прочности позвонков становится фактором, предрасполагающим к травме или к развитию других патологий.
Новообразования позвоночника могут быть доброкачественными или злокачественными, развиваясь из различных тканей. Опухоль, постепенно увеличиваясь в размерах, «поглощает» здоровые структуры, воздействует на все составляющие позвоночного столба, нередко дает метастазы. Кроме болевого синдрома, присутствуют выраженные неврологические нарушения и изменения со стороны внутренних органов.
Болевой синдром при патологиях связок и мышц
Мышечно-связочные структуры спины, окружающие позвоночник, играют важнейшую роль в обеспечении его функциональности. Без них невозможно было бы создать стабильность позвоночного столба и выполнить такое разнообразие движений. Мышечные группы быстро реагируют на любое заболевание позвонков или других структур, чаще всего в виде спазма, имеющего защитное значение. Но есть патологии собственно ткани мышц или связок, при которых формируется выраженный болевой синдром в области спины.
В качестве примера можно привести миозит, или воспаление мышечной ткани. Оно может быть травматического, инфекционного или аутоиммунного происхождения. Кроме боли сзади в спине и в боках, усиливающейся при наклонах или поворотах, отмечается уплотнение мышц и изменение кожного покрова над ними, который при прощупывании очень болезненный.

При миозите воспаленные мышцы болезненны, спазмированы и уплотнены
Нередкой мышечной патологией является миофасциальный синдром. Он может сформироваться после травм, стрессов, переохлаждения, на фоне плохих условий труда или при нарушениях метаболизма в организме. Кроме жалоб пациента на то, что, например, болела спина длительное время, в основном после трудового дня, дополнительно отмечается ухудшение подвижности в позвоночнике и наличие уплотнения мышц.
Болезни внутренних органов с болью в спине
Болевой синдром, ощущаемый пациентом в спине, нередко бывает «отраженным», связанным с заболеваниями внутренних органов. Его источником может стать какое-либо неблагополучие в желудке, кишечнике, сердце, почках, репродуктивных органах. Как правило, боль не является единственным проявлением патологии, присутствуют и другие симптомы болезней. Кроме того, отраженные ощущения сочетаются также с наличием болевых точек, имеющих локализации, характерные для конкретной патологии.
Так, при воспалении поджелудочной железы (панкреатите) главная болезненность отмечается больными в верхней или средней части живота, при этом боль распространяется в левый или правый бок, доходя до позвоночника и принимая опоясывающий характер. Заболевания желудка и кишечника отличаются сочетанием болевого синдрома и диспепсических явлений. При почечных патологиях боль локализуется в основном в поясничной области, распространяясь выше и ниже по спине и дополняясь нарушениями мочеиспускания.
Каждое заболевание, при котором отмечается боль в спине выше поясницы, должно быть своевременно выявлено, с назначением комплексной схемы лечения. В ней, наряду с купированием болевого синдрома, обязательно предусматривается воздействие на причины и механизмы развития патологии.
Источник
