Болит поясница на погоду что делать
Боли в спине или шее при обострении патологии суставов не всегда значат, что человек долго ходил или, наоборот, долго находился в одном положении. Случается, что погода влияет на остеохондроз, и перепады температуры вызывают дискомфорт в позвоночнике. Существует множество причин обострения болезни и плохого самочувствия суставов, среди которых метеозависимость, но негативного проявления можно избежать, если придерживаться некоторых правил, и знать симптомы.

Этиология обострения остеохондроза
Остеохондроз — комплекс нарушений суставов, связанных с хрящом. Согласно статистике, этим заболеванием страдает около 80% населения планеты. Патология становится не только причиной проблем со спиной, но и быстрого старения кожи. Бывают случаи обострения заболевания, и причина этому — климат. Связано это явление с сезонным изменением погоды, когда на поврежденный позвоночник влияет атмосферное давление. К другим причинам обострения патологии относятся:
- Массаж. Если был проведен специальный массажный комплекс для похудения или пациент заранее не уточнил, что у него остеохондроз.
- Стресс. В результате этого фактора нарушается питание межпозвонкового диска, что усугубляет течение болезни.
- Алкоголь. Спирт отрицательно влияет на восстановительную функцию организма.
- Менструация. В этот период уровень женского гормона эстрогена очень низкий, а он отвечает за целостность костных тканей.
- Чрезмерная физическая нагрузка. При остеохондрозе нельзя делать резкие наклоны тела, поднимать тяжести и ходить широким шагом.
Вернуться к оглавлению
Как погода влияет на остеохондроз?
 В межсезонье часто обостряется заболевание поясничного отдела позвоночника.
В межсезонье часто обостряется заболевание поясничного отдела позвоночника.
Погодные условия могут влиять на остеохондроз, так как у людей с этой болезнью наблюдается метеозависимость. Те, кто имеют проблемы со спиной в шейном отделе, часто страдают от резких перепадов температуры или похолодания. Обычно обострения происходят осенью. У тех, кто страдает остеохондрозом межлопаточной зоны или нижнего грудного отдела, заболевание обостряется зимой или летом, то есть, в сильные периоды холода или жары. Обострение болезни поясничного отдела припадает на осень или весну, во время межсезонья.
Вернуться к оглавлению
Симптомы обострения
Главный признак — боль, которая настигает человека утром после сна. При попытке сменить положение в постели, дискомфорт усиливается, как и во время кашля, чихания, смеха или поднятия головы. Боль бывает стреляющей, тупой или ноющей. Она может появляться постоянно или периодически. В течение дня боли либо уменьшаются, либо вовсе прекращаются. При заболевании шейного отдела возникает дискомфорт при наклонах или поворотах головы в сторону. Дополнительными признаками обострения считаются посторонние шумы в ушах во время движения, и хруст в суставах.
Вернуться к оглавлению
Что делать?
Некоторые простые правила, которые рекомендуется проводить в любую пору года, помогут исключить влияние погоды на обострение:
 Нужно следить за тем, чтобы на рабочем месте больной сидел ровно.
Нужно следить за тем, чтобы на рабочем месте больной сидел ровно.
- Рекомендуется большую часть времени проводить в теплом помещении, и без кондиционеров. Шею следует укутывать в шарф, на голову нужно надевать шапку и капюшон. Это защитит от холода и сквозняков.
- При болях в висках рекомендуется делать небольшой массаж. Для этого необходимо положить большой и указательный пальцы на височную область, и делать легкие круговые движения от уха к глазу.
- Следить за осанкой, сидеть ровно, во время приема пищи или за работой.
- Спать при остеохондрозе нужно исключительно на ортопедической подушке.
- Находиться на холоде или в сырых помещениях меньше. Избегать пребывания на сырой земле или бетонных конструкциях, особенно в зимнее время.
При шейном остеохондрозе не рекомендуется делать резкие повороты головой. Это создает дополнительную нагрузку на шею и позвонки, и может вызвать дополнительный дискомфорт.
Вернуться к оглавлению
Заключение
Остеохондроз не является проблемой, с которой невозможно жить. В период обострения боль можно ослабить с помощью простых правил. На заболевание может влиять погода, поскольку патология и без того, результат нарушения целостности суставных тканей, и любой перепад давления приводит к шуму в ушах или ужасной боли в отделе, где есть остеохондроз.
Источник
Шаг первый: в постель!
Боль в спине требует посещения врача, ведь за ней могут скрываться самые разные проблемы со здоровьем. Это и переохлаждение мышц, зажимы нервных корешков, вызванные остеохондрозом и спондилоартрозом (разрушением хрящевой ткани межпозвонковых дисков и суставов позвоночника). И более серьезные проблемы – межпозвонковые грыжи, протрузии, переломы позвонков при остеопорозе. А порой – болезни внутренних органов и даже некоторые опухоли.
Однако до кабинета доктора еще нужно добраться, а сделать это через боль порой невозможно. Вывод – необходимо уменьшить болевые ощущения.
В первую очередь для этого необходимо уменьшить напряжение в больном месте. Лучше всего лечь на спину на матрас средней жесткости – в этом положении нагрузка на позвоночник минимальна, что создает условия для спонтанного расслабления мышц.
Будьте внимательны! В первый момент постельный режим дает кажущееся облегчение, поэтому долгое время врачи рекомендовали соблюдать его в течение нескольких дней. Современные специалисты, особенно неврологи, занимающиеся лечением позвоночника, считают, что это неправильно. Если человек долго пребывает в лежачем положении, у него еще больше ослабевают мышцы спины, а при наличии проблем с позвоночником это может привести к ухудшению состояния.
К тому же малоподвижность сокращает питание хрящевой ткани в межпозвонковых дисках, что только отдаляет выздоровление. Уже в первые сутки желательно по возможности выполнять простую гимнастику, а в следующие дни – расширять физическую активность.
Шаг второй: к домашней аптечке!
Для уменьшения боли также необходимы лекарства. Чаще всего для этого применяются две группы средств. Это миорелаксанты, которые устраняют мышечный спазм, а также нестероидные противовоспалительные препараты (НПВП), обладающие обезболивающим эффектом. Последние могут продаваться в виде таблеток, инъекций или наружных мазей. И те и другие средства нужно иметь в домашней аптечке, особенно если вы надолго уезжаете летом за город.
Будьте внимательны! Хотя, на первый взгляд, НПВП существенно улучшают состояние, использовать их можно только на протяжении короткого времени, не дольше 2–3 дней.
Дело в том, что такие препараты имеют множество побочных эффектов. Например, они негативно влияют на систему пищеварения, приводя к эрозивным поражениям слизистой желудка и тонкого кишечника. Некоторые нестероидные противовоспалительные препараты задерживают в организме жидкость, и это может привести к повышению артериального давления. Неблагоприятно действуют такие средства и на почки, печень. Также НПВП усиливают чувствительность к ультрафиолету, поэтому летом их длительный прием может привести к развитию фотодерматита. А еще такие лекарства… крайне неблагоприятно влияют на хрящевую ткань, ускоряя ее разрушение. Получается, если боль в спине связана с проблемами в позвоночнике, НПВП, маскируя ее, на самом деле усугубляют течение заболевания.
Вот почему ни в коем случае нельзя превышать суточную норму употребления данных препаратов, а лучше всего – принимать их лишь тогда, когда боль больше невозможно терпеть.
Шаг третий: к врачу!
Как только вы будете в состоянии добраться до поликлиники, необходимо обратиться к доктору. Сделать это нужно даже в том случае, если боль почти затихла. Практика показывает, что при проблемах с позвоночником она нередко возникает вновь, причем довольно скоро, а в некоторых случаях становится хронической. После беседы и обследований специалист должен дать советы по следующим направлениям.
Прием препаратов. Если боль в спине обусловлена поражением межпозвонковых дисков или суставов позвоночника, доктор обязательно назначает средства из группы хондропротекторов. Они улучшают питание хрящевой ткани, тормозят, а в некоторых случаях полностью останавливают ее разрушение. Это значительно снижает риск «прострелов» и зажима нервных корешков. К тому же такие средства обладают противоболевым эффектом.

Исследование ученых из Института ревматологии РАМН показало, что уже через три месяца приема хондропротекторов 93% пациентов, страдающих от хронической боли в спине, смогли отказаться от нестероидных противовоспалительных препаратов. Это особенно важно, потому что в отличие от НПВП хондропротекторы практически не имеют противопоказаний и не дают побочных эффектов.
Физическая активность. Для профилактики боли в спине необходима специальная гимнастика, направленная на укрепление мышц и улучшение кровоснабжения позвоночника. Также врач даст советы по поводу того, как выполнять повседневные дела, чтобы не навредить организму.
Необходимость физиотерапии. При боли в спине могут быть полезны электрофорез с новокаином, воздействие магнитным полем или ультразвуком, подводный душ-массаж, грязевые и озокеритовые аппликации. Однако многие из этих видов лечения имеют противопоказания, поэтому самостоятельно записываться на них нельзя – необходима профессиональная оценка состояния организма.
Будьте внимательны! В нашей стране очень популярны мануальные терапевты, и в некоторых случаях их помощь действительно дает хороший эффект. Однако сразу же обращаться к такому специалисту при возникновении боли в спине не следует. Идти нужно к терапевту, а он уже решит, к какому доктору направить вас дальше. Чаще всего им станет невролог.
Читайте в соцсетях!


Источник
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% – заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:

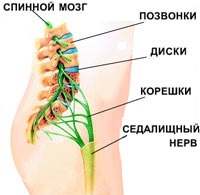
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
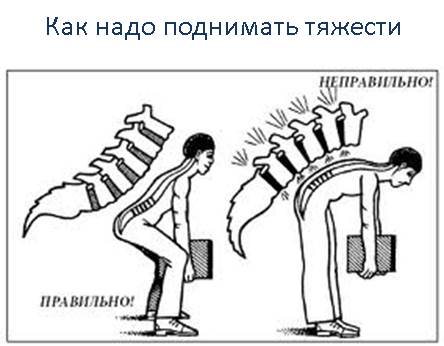
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
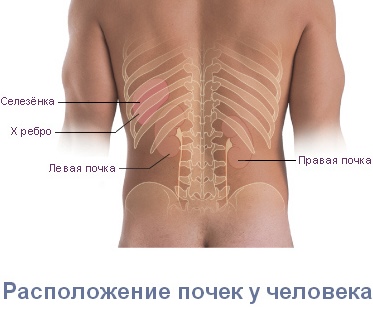
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
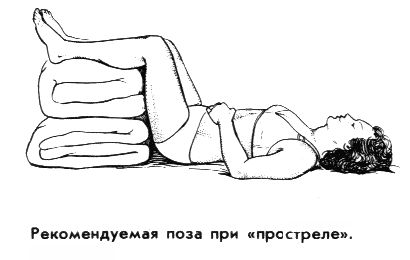
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
