Все о защемлении седалищного нерва
Общие сведения
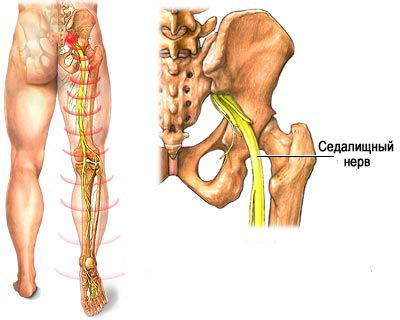
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
 Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
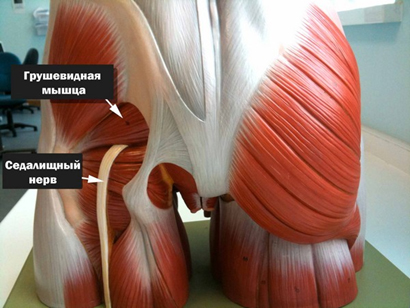
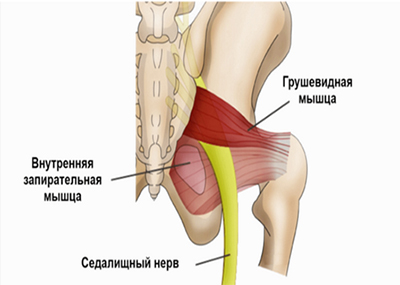
Компрессия седалищного нерва грушевидной мышцей происходит по механизму туннельного синдрома и формирует специфические клинические проявления, которые включены в понятие «синдром грушевидной мышцы», а в быту — «защемление нерва в тазобедренном суставе», что и является предметом этой статьи. Под туннельной невропатией понимают поражения периферического нерва не воспалительного генеза, развивающиеся под влиянием компрессии и ишемии.
Патогенез
В основе развития компрессии седалищного нерва при синдроме грушевидной мышцы чаще всего лежит рефлекторный фактор, возникающий вследствие развития отека клетчатки между крестцово-остистой связкой и сокращенной (спазмированной) грушевидной мышцей, что вызывает раздражение седалищного нерва. Постоянно выделяемые при спазме грушевидной мышцы гистамин, простагландин, брадикинин способствуют развитию воспалительного процесса и формированию порочного круга «спазм — боль — воспаление».
Классификация
Выделяют:
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
Медикаментозное лечение ущемления нерва
Лечение направлено на расслабление мышц, способствующих компрессии нерва и купирование болевого синдрома. Купирование болевого синдрома достигается назначением обезболивающих препаратов-анальгетиков (Анальгин, Парацетамол, Трамал). При более выраженных болях в остром периоде — нестероидные противовоспалительные препараты (Диклофенак, Кетопрофен, Мовалис, Мелоксикам, Фламакс, Диклоберл).
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
В комплексную терапию купирования болевого синдрома в обязательном порядке должны включаться миорелаксанты, предпочтительно центрального действия (Баклофен/Толперизон), что позволяет снизить мышечное напряжение, разрывая сформировавшийся порочный круг при этом заболевании «боль – мышечный спазм – боль».
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Немедикаментозное лечение
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Лечение защемления седалищного нерва в домашних условиях
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.
Источник
Дата последнего обновления статьи: 19.01.2021 г.
Ишиас, или защемление седалищного нерва, в народе часто называют радикулитом. Боль начинается в пояснично-крестцовом отделе, отдаётся в ягодицу, заднюю поверхность бедра, голень и даже пятку. Нога немеет, кажется, что по ней «ползают мурашки».
Это заболевание встречается очень часто, поэтому каждому человеку нужно знать не только основные симптомы ишиаса, но и способы первой помощи. Что делать, если защемило седалищный нерв? Как правильно диагностировать заболевание? Можно ли помочь себе в домашних условиях? К какому врачу и когда нужно обратиться? Какая терапия назначается в этом случае? И что делать, чтобы защемления больше не было?
Вот обо всём этом мы с вами сейчас и поговорим.
Что такое защемление седалищного нерва
Если собрать все наши нервы в одну длинную цепочку, то она растянется на 75 километров. Сложно представить, что в человеческом организме так много нервов. Они бывают длинные и короткие, толстые и тонкие, но все без исключения являются передаточным звеном между спинным и головным мозгом и органами.
Крохотные клетки, нейроны, очень чувствительны. Они воспринимают любые внешние раздражители и тут же передают сигналы по всему организму. Благодаря им мы двигаемся, чувствуем прикосновения, боль, холод и тепло.
Самый крупный, толстый и длинный нерв формируется в области поясницы из целого ряда поясничных и крестцовых нервов, которые сливаются в один. Затем он проходит через ягодицу до самых пяток. Этот нерв носит говорящее название «седалищный» и отвечает за двигательные функции ноги.
Порой он доставляет нам множество хлопот, особенно если человек ведёт малоподвижный образ жизни – много сидит или стоит. В один далеко не прекрасный момент ногу простреливает резкая боль, которая распространяется через ягодицу, заднюю поверхность бедра, проходит через голень в ступню. То есть болит вся нога от ягодицы до пятки. И иногда боль просто невыносимая.
В этом случае можно с уверенностью говорить про ущемление седалищного нерва.
Причины
Почему же возникает «прострел»? Самой распространённой причиной является межпозвонковая грыжа. Отдельные волокна нервов выходят через межпозвонковые отверстия. Грыжа суживает свободное пространство и начинает раздражать нерв. При этом человек чувствует острую, резкую боль, как от удара током.
Раздражение или защемление нерва происходит, как правило, в области поясницы. Именно там один из нервных корешков сдавливается межпозвонковой грыжей, то есть возникает механическое препятствие, осложнённое воспалением и отёком. Это заболевание называется верхним ишиасом, когда повреждение получает нерв в местах выхода из межпозвонковых отверстий.
Если нерв защемляется в крестцовом отделе, то ишиас называется средним. Ну и нижний ишиас – это ущемление нервов по всей длине ноги, от ягодицы до пятки.
Кроме межпозвонковой грыжи причинами ишиаса могут быть:
- образование костных наростов на позвонках;
- сужение (стеноз) позвоночного канала;
- травмы и патологии позвоночника;
- возникновение новообразований;
- смещение межпозвонкового диска;
- спинальные инфекции, провоцирующие воспалительный процесс;
- остеохондроз;
- гинекологические проблемы.
Симптомы ущемления седалищного нерва
Как определить, что вы находитесь в группе риска и ишиас или «прострел в ногу» может вас настигнуть в любой момент? Давайте проведём простейший тест.
Сядьте наискосок. Стопы стоят на полу, ноги согнуты в коленях на 90 °С. Теперь поднимите одну ноги и распрямите её в колене. Если чувствуете боль, которая идёт через ягодицу по направлению к стопе, то это уже повод бить во все колокола и срочно заняться своей ногой, пока состояние не ухудшилось. Те же самые действия повторите и по отношению ко второй ноге.
В зависимости от того, насколько раздражён нерв, каждый человек по-разному описывает болевые ощущения. При «простреле» можно ощущать острую, колющую, жгучую или ноющую боль.
 Фото: https://pixabay.com/photos/back-pain-spine-injury-backache-5248830/
Фото: https://pixabay.com/photos/back-pain-spine-injury-backache-5248830/
Признаками ишиаса служат:
- острая, стреляющая или жгучая боль в пояснице или ногах, отдающаяся по всей задней поверхности ноги;
- чувство онемения, «мурашки», ощущение холода;
- слабость конечности;
- потеря чувствительности;
- нарушение двигательной активности.
Диагностика
Что нужно делать, если вы заподозрили у себя ишиас?
Вначале необходимо обратиться к своему лечащему врачу-терапевту и взять направление на МРТ. Магнитно-резонансная томография поможет установить правильный диагноз, показать, что послужило причиной сдавливания седалищного нерва – грыжа, онкология или другая проблема.
Визит к профильному врачу – нейрохирургу, неврологу, травматологу, мануальщику без МРТ просто не имеет смысла. На ощупь никто из них не сможет поставить диагноз.
Кроме МРТ, может понадобиться рентген позвоночника, выполненный в двух проекциях, а также УЗИ, которое помогает увидеть состояние нерва по всей его длине. Благодаря ультразвуковому исследованию можно определить степень сдавливания нерва в мягких тканях.
Чтобы узнать, на каком именно участке была нарушена функция проводимости, назначают электронейромиографию. Но все эти дополнительные исследования назначит профильный врач в процессе диагностики.
Итак, для правильной постановки диагноза врач назначает:
- МРТ;
- рентген позвоночника в двух проекциях;
- УЗИ седалищного нерва;
- электронейромиографию.
Лечение защемления седалищного нерва
 Фото: https://pixabay.com/photos/medications-cure-tablets-pharmacy-257344/
Фото: https://pixabay.com/photos/medications-cure-tablets-pharmacy-257344/
Как лечить защемление седалищного нерва? К сожалению, большинство из нас не спешит с визитом к врачу, руководствуясь принципом – само пройдёт! Вот только далеко не всегда проблема «рассасывается» сама собой.
Мало того, если появились признаки ишиаса, то без правильного лечения болезнь может не только перейти в хроническую стадию, но и дать различные осложнения. Так что не стоит игнорировать боль, самостоятельно ставить себе диагноз, слушать советы знакомых о том, как они излечились от «прострела». Воздержитесь от самолечения, идите к врачу! Пусть специалист поставит правильный диагноз и назначит адекватную терапию.
Медикаментозное лечение
В первую очередь больного, обратившегося за помощью к врачу, интересует даже не диагноз и не причина заболевания, а как снять боль при защемлении седалищного нерва. Но назначить какие-либо препараты без установления диагноза врач просто не имеет право. Поэтому необходимо как можно быстрее сделать необходимые исследования.
После того как диагноз будет поставлен, врач подбирает оптимальный курс лечения. В большинстве случаев ишиас успешно лечится консервативными методами, и только в самых запущенных случаях требуется оперативное лечение.
Для устранения боли, снятия воспаления и отёка назначаются:
- нестероидные противовоспалительные препараты;
- миорелаксанты, помогающие снять мышечный тонус;
- витамины группы В;
- сосудистые и гормональные средства;
- антиоксиданты;
- разогревающие и обезболивающие мази.
Немедикаментозное лечение
Но исключительно одними лекарственными средствами ишиас вылечить невозможно. Параллельно назначается лечение защемления седалищного нерва с помощью массажа, ЛФК, грязелечения, физиотерапии и других немедикаментозных методов.
 Фото: https://pixabay.com/photos/massage-shoulder-human-relaxation-2768833/
Фото: https://pixabay.com/photos/massage-shoulder-human-relaxation-2768833/
При необходимости врач может направить пациента к мануальному терапевту, который поставит на место позвонки и суставы, восстановит их подвижность. Как правило, помощь мануального терапевта требуется, если при защемлении седалищного нерва у пациента наблюдаются «прострелы» в пояснице и проблемы со сгибанием.
Когда боль стихает, назначается курс массажа, который необходим для снятия мышечного спазма в области спины и поясницы. Разминающие движения помогают не только расслабить мышцы, но и увеличить кровообращение в поражённой области.
Очень эффективны и специальные упражнения при защемлении седалищного нерва. Они помогают привести мышцы в тонус, формируют крепкий мышечный корсет, исправляют деформации позвоночника, улучшают мускульные функции.
Эффективно ли лечение ишиаса в условиях дома
Лекарственные препараты должны быть назначены специалистом, а не с помощью интернета или всезнающих знакомых. Что касается народных средств, то доказательной базы, указывающей на их эффективность, просто не существует.
В лучшем случае пациент себе не навредит, но и эффекта от самодельного лечения не получит. Ну а в худшем — воспалительный процесс только усугубится.
Не стоит сильно уповать на волшебные свойства магнитных пластырей, поясов с «нанопокрытием» и других новомодных штучек. Специалисты считают их лечебный эффект сомнительным, не приводящим к улучшению. В большинстве своём их помощь обуславливается эффектом плацебо, когда пациент просто настроен на успех.
Но правильный настрой – это уже первый шаг к исцелению.
Лечение ишиаса проводится в амбулаторных условиях, то есть пациент дома выполняет назначения врача – принимает лекарственные препараты, занимается лечебной физкультурой, ходит в поликлинику на массаж и другие процедуры.
И только если правильно выполнять рекомендации доктора, можно достичь положительной динамики.
Защемление седалищного нерва при беременности
 Фото: https://pixabay.com/photos/consultation-assessment-medicine-3486590/
Фото: https://pixabay.com/photos/consultation-assessment-medicine-3486590/
Гинекологи с уверенностью утверждают, что одним из симптомов многих гинекологических проблем у женщин является боль в пояснице. Поэтому прежде чем ставить себе диагноз – ишиас, необходимо сначала посетить женского врача и исключить заболевания по гинекологической части.
И только тогда, когда женские заболевания отсутствуют, можно говорить о защемлении седалищного нерва.
Ишиас часто встречается во время беременности. Объяснение этому очень простое – ребёнок в чреве матери растёт, раздвигаются кости малого таза, смещается центр тяжести, увеличивается нагрузка на позвоночник, а это может послужить причиной раздражения седалищного нерва. Поэтому и появляются боли.
Чтобы будущая мамочка не столкнулась с такой неприятной проблемой, как ишиас, она с первых дней беременности должна делать несложные упражнения, направленные на укрепления мышц спины и поясницы. Сейчас существует немало курсов специальной физкультуры, помогающей подготовить организм беременных к длительному вынашиванию и дальнейшим родам.
Ну а если проблема всё-таки появилась? Как лечить защемление седалищного нерва при беременности? Ответ очевиден – никакой самодеятельности! Беременная женщина должна обратиться к врачу, который и назначит максимально безопасное лечение с учётом её положения.
Профилактика
Если вы ещё ни разу не сталкивались с ишиасом, то нужно приложить максимум усилий, чтобы этого не произошло и в будущем. А для этого придётся вспомнить народную мудрость: «Движение – это жизнь, а жизнь – это здоровье». Только физкультура поможет избежать этого неприятного явления, как «прострел» в ногу или защемление седалищного нерва.
Причём нужно не только побольше двигаться, особенно если человек ведёт малоподвижный образ жизни, но и выполнять упражнения, направленные на укрепления мышц и развитие эластичности связок.
В группе риска находятся офисные работники, продавцы, стоматологи, парикмахеры и другие люди, работа которых связана с длительным сидячим положением или долгим неподвижным стоянием. В течение рабочего дня нужно делать хотя бы раз в час-полтора небольшую разминку, выполнять несложные упражнения, чтобы разогнать кровь и размять мышцы.
Самым лучшим упражнением считается «ласточка». Она задействует многие мышцы, помогает сформировать крепкий мышечный корсет, выравнивает осанку. Не менее эффективными являются низкоамплитудные приседания, а также упражнения на растяжку ног.
Если вам приходится много времени проводить за компьютером, то создайте максимально комфортную и безопасную для здоровья обстановку. Используйте удобные ортопедические кресла, а если нет возможности их купить, то хотя бы подложите жёсткий валик под поясницу.
Избегайте неудобных положений и неестественных изгибов в поясничном отделе.
Последствия, осложнения, прогноз
Как уже было сказано выше, ишиас успешно лечится консервативными методами, но бывают случаи, когда такое лечение не даёт никакого результата. При дообследовании у пациента может быть выявлено механическое защемление нерва, устранить которое можно только оперативным путём.
Решение об операции принимает врач, но только в крайнем случае, когда все опробованные методы не дают положительного результата, а качество жизни больного стремительно ухудшается.
Самолечение или неправильное лечение может привести к хронической форме заболевания, когда ишиас станет вашим верным другом и спутником. Вылечить хроническую форму окончательно будет очень и очень сложно.
Заключение
Ишиас может существенно отравить вам жизнь, если вовремя не обратиться к врачу. Не занимайтесь самолечением! Помните, что для решения проблемы существуют специально обученные люди, которые обязательно вам помогут.
Источник
