Защемление седалищного нерва запор
Доброго времени суток всем друзьям и читателям блога Алексея Шевченко «Здоровый образ жизни». Сегодня я опять хочу вернуться к теме — как лечить воспаление седалищного нерва. Этим заболеванием хронически страдает более 40% населения земного шара, а если учесть и всех тех, кому хоть раз в жизни приходилось испытывать мучительную боль в ноге, вызванную неполадками в этом нерве, то получится, что седалищный нерв, так или иначе, беспокоит практически каждого человека.
Что предлагает современная медицина?
Вопрос «как лечить седалищный нерв» мучает человечество с незапамятных времен. Этот нерв является самым крупным в человеческом теле, поэтому, когда он воспаляется, пациенту приходится переносить нешуточные страдания. В период обострения боли бывают настолько сильными, что лишают человека возможности не только работать, но даже спокойно сидеть или лежать. (Подробнее о функциях этого нерва рассказано здесь).
В самых тяжелых случаях врачам приходится использовать сильнодействующие обезболивающие препараты или делать хирургическую операцию. Но это крайние меры. Если пациент обращается за помощью на ранних стадиях заболевания, то для облегчения состояния, а иногда и полного избавления от болезни, бывает достаточно более мягких методов, таких как
- медикаментозная терапия;
- физиотерапия;
- массаж;
- диетотерапия;
- физические упражнения.
Без медикаментозного лечения не обойтись
Глотать лекарства и делать уколы не любит никто. Но если воспалился седалищный нерв, то обойтись одними только народными средствами вряд ли удастся. К счастью, сегодня в распоряжении врачей есть достаточно богатый арсенал всевозможных лекарственных средств как местного, так и общего действия.
Таблетки для лечения седалищного нерва используют довольно редко. В основном это такие препараты, как Пироксикам, Мелоксикам, Нимесулид, Целебрекс.
Гораздо более широкое применение имеют лекарства в форме инъекций и мазей, так как они действуют быстрее и эффективнее.
Если болевой синдром сильно снижает качество жизни больного, то сильные анестетики приходится вводить непосредственно в спинномозговой канал. И хотя такая методика не устраняет самого заболевания – нерв продолжает оставаться воспаленным – пациент получает возможность на несколько месяцев вернуться к нормальной жизни. Интенсивное лечение при этом необходимо продолжать, и если снять воспаление не удается, то процедуру повторяют.
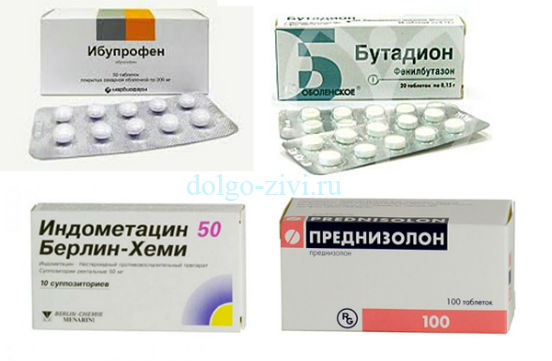
Для обезболивания и снятия воспаления применяются комбинации нестероидных (Ибупрофен, Бутадион, Индометацин) и стероидных (Преднизолон, Метилпреднизолон, Гидрокортизон, Дексаметазон) средств.
Также для борьбы с воспалением пациентам прописываются витамины группы В, аскорбиновая кислота, ферментный препарат Лидаза, иммуностимуляторы Метилурацил и Левамизол.
Разнообразных эффективных препаратов очень много. Практически все лекарства (за исключением самых сильнодействующих) продаются без рецепта. Но все они имеют целый ряд противопоказаний и побочных действий, поэтому назначать их может только специалист.
Массаж, ЛФК и физиотерапия – это приятнее, чем уколы
Во время острой фазы воспаления на первом плане, конечно же, стоят различные медикаменты. Но когда воспалительный процесс идет на спад, то данные методы лечения становятся основными, если нет противопоказаний.
Современное физиолечение очень разнообразно, а все его сеансы не только безболезненны, но даже приятны. К наиболее часто назначаемым процедурам относятся:
- прогревание УВЧ;
- лечение ультразвуком – фонофорез (правда, данный метод хоть и назначается весьма часто, до сих пор остается спорным, и некоторые врачи ставят его эффективность под сомнение);
- диадинамические токи Бернара – данный метод тоже имеет противоречивую оценку.
Но если некоторые физиотерапевтические методы вызывают у врачей неоднозначную оценку, то массаж и лечебная физкультура получают единодушную положительную оценку. Собственно говоря, и то, и другое должно стать частью жизни каждого человека, которому пришлось перенести серьезный приступ воспаления седалищного нерва. В статье «Защемление седалищного нерва: профилактика и меры безопасности» приведен набор базовых упражнений лечебной гимнастики.
Следующий ролик показывает технику выполнения одного из самых простых, но необычайно эффективных упражнений для поддержания здоровья седалищного нерва.
Не допустить легче, чем лечить
В большинстве случаев воспаление седалищного нерва (или ишиас) провоцируется следующими факторами:
- травмы;
- переохлаждение;
- хронический запор;
- осложнение воспалительных процессов, протекающих в других участках тела;
- слишком сильный эмоциональный стресс.
Травмы, вызывающие воспаление седалищного нерва, могут быть как обширными, так и небольшими, но часто повторяющимися. Поэтому все, кто занимается тяжелым физическим трудом (возделывание огорода на даче и ведение обширного домашнего хозяйства тоже попадают в эту категорию), а также спортом, находятся в группе риска.
Очень часто люди, сами того не подозревая, травмируют седалищный нерв, делая ошибки при выполнении элементарных упражнений. К самым распространенным относятся следующие.
Работа только в одной плоскости. Утренние пробежки, велотренажеры, беговые дорожки, степ-платформы и масса других тренажеров – все это обеспечивает движение ног только взад-вперед. При этом мускулы, которые ответственны за боковые движения, остаются ненагруженными, и если им не уделять специального внимания, они постепенно атрофируются. А это значит, что внезапное резкое движение вбок может травмировать нерв так же, как и у самого детренированного человека, и привести к ишиасу.
Отклонение колена от вертикали при выполнении выпадов. Выпады вперед – это отличное упражнение для поддержания красивой формы бедер и борьбы с варикозом. Но при его выполнении необходимо следить за тем, чтобы голень ноги, которая делает выпад, была строго перпендикулярна к полу. В противном случае движение создает очень большой риск травмирования нерва. Эти травмы могу быть микроскопическими, и совершенно незаметными. Но, постоянно накапливаясь, они могут привести к развитию обширного ишиаса.

Сильный подъем таза при выполнении планки. Упражнение кумбхакасана или планка сегодня в большой моде. Считается, что с ее помощью можно очень быстро избавиться от лишнего веса – и это абсолютно справедливо. Но выполнять это упражнение необходимо внимательно. Если постоянно поднимать таз слишком высоко, то мышцы живота останутся недогруженными, а вот мышцы бедер будут испытывать перегрузку, что может травмировать нервы.
Излишнее увлечение растяжкой. Эластичные, растянутые сухожилия – это очень хорошо и для фигуры, и для общего здоровья. Но овладение растяжкой и поддержание ее в хорошей форме – это большое искусство и ежедневный труд. Форсированные занятия от случая к случаю приводят только к постоянному травмированию растягиваемых тканей. Подобные упражнения нужно выполнять регулярно, постепенно и под руководством опытного инструктора.
Перенапряжение ягодиц. Круглые, объемные ягодицы – это заветная мечта всех, кто хочет иметь красивую фигуру. Многие, стремясь к заветному идеалу, слишком увлекаются накачиваем именно этой части тела. Но не нужно забывать, что седалищный нерв проходит как раз между краев мощнейшей большой ягодичной мышцы.
Если интенсивные тренировки проводятся неправильно, то проблем с ишиасом не избежать. Кстати, ишиас является настоящим бичом футболистов.
В следующем видеоролике профессиональный футболист Юрий Недашковский показывает, как нужно выполнять несложные упражнения, чтобы снять напряжение с седалищного нерва.
Борьба с запором – важная часть лечения
Как известно, запор может стать источником множества различных болезней, в том числе и воспаления седалищного нерва. В данном случае виновато не только самоотравление организма токсичными веществами, скапливающимися в кишечнике, а, если так можно выразиться, механическая составляющая.
Дело в том, что поза, которую вынуждены принимать все, кто пользуется унитазом, весьма неудобна даже для легкого натуживания. Но если человеку приходится прилагать большие усилия, то травмировать нерв в такой ситуации очень легко.
Поэтому для успешного лечения ишиаса необходимо строго соблюдать диету, которая не допускает развития запоров. Кроме того, и туалет, и ванную нужно оборудовать специальными поручнями, на которые можно опираться при вставании и усаживании.

Следует заметить, что и вставать, и садиться при воспалении нерва нужно в медленном темпе, иначе боль будет усиливаться, и поручни как раз помогут менять положение тела, не спеша, и без риска потерять равновесие и получить дополнительную травму.
Надеюсь, дорогие читатели, вас заинтересовала эта статья. Если да, то прошу вас потратить еще пару секунд вашего времени и нажать на кнопочки социальных сетей, чтобы поделиться ссылкой с друзьями.
Источник
Нужно отличать хронический запор от эпизодического. Второй тип отмечается в определенных случаях: беременность, потребление малого количества жидкости, стресс, защемление седалищного нерва.

Рассмотрим, чем опасен запор при ишиасе, как его избежать и как лечить, если он наступил.
При ишиасе человек ощущает боль в области, где проходит седалищный нерв. Запор при ишиасе происходит из-за нарушения рациона, неправильной работы нервных импульсов и малой подвижности.
Также во время ишиаса многие принимают обезболивающие лекарства, которые несут вред желудочно-кишечному тракту, и запор неизбежен.
Правильное питание
Несмотря на то, что во время ишиаса человек малоподвижен, это не повод для нарушения режима питания. Наоборот, своевременное опорожнение кишечника облегчает боли и дискомфорт.
Среди продуктов, которые активизируют работу кишечника, диетологи рекомендуют употреблять:
- Овощи и фрукты в любых состояниях. Например, квашеная капуста приносит в кишечник полезные бактерии, которых становится недостаточно из-за принятия нестероидных противовоспалительных препаратов. Свекла и чернослив обладают слабительным действием. Полезны каши, которые содержат растительную клетчатку.
- Мед и свежевыжатые соки способствуют разжижению испражнений за счет сахаристых веществ и облегчают дефекацию.
- Кисломолочные продукты и квас содержат органические кислоты и нормализуют секрецию кишечника.
- Подсолнечное, сливочное масло, сало, всевозможные консервы в масле облегчают продвижение фекалий по кишечнику. Но это не значит, что их нужно есть в неограниченных количествах – все хорошо в меру.
Людям, страдающим ишиасом, при сильном запоре противопоказаны к употреблению следующие продукты:
- любая сдоба;
- рис;
- отварные яйца;
- консервы из мяса;
- макароны;
- картошка;
- шоколад;
- алкоголь;
- бананы, гранат, груша.
Все эти продукты «крепят» и приводят к сложностям в том, чтобы сходить в туалет.
Народные рецепты
Особенную роль в лечении запора при ишиасе играет народная медицина. С целью получения положительного результата желательно лечиться комплексно, и только после консультации с врачом.
Большинство рецептов направлено на наружное применение, но есть народные средства для приема внутрь.

- 1 ч. л. корней одуванчика кипятить в полулитре воды двадцать минут. Принимать настой три-четыре раза по 50 мл перед едой.
- 1 ст. л. коры крушины залить горячей водой и дать настояться полчаса на водяной бане. Дать остыть и профильтровать через сито. Принимать утром и вечером полстакана.
- 2 ч. л. молотых ядер конского каштана залить полулитром кипятка, поставить на водяную баню на пятнадцать минут, профильтровать через сито, охладить. Принимать до еды по 100 мл.
- 2 ст. л. сухих цветков календулы залить двумя стаканами кипятка. Плотно закрыть емкость с настоем на 2 часа. После профильтровать через сито. Принимать перед едой три раза в день.
- 1 ст. л. корня лопуха залить одним стаканом кагора. Разогреть настой, не доводя до кипения, профильтровать через сито. Пить два раза в день перед едой утром и вечером. Ежедневно настой должен быть свежим.
- 2 ст. л. листьев осины залить кипятком и варить десять минут. Принимать три раза ежедневно по 1/5 стакана.
Прекрасной терапией при ишиасе от запора послужат теплые ванны (температура не выше 37 градусов) с травами, во время которых нужно легко массировать живот. Проведение таких процедур рассчитано на 20 минут.
Внимание! Прежде чем принимать ванны, нужно обратиться к специалисту за консультацией, так как они могут быть противопоказаны лицам с сердечными заболеваниями, варикозным расширением вен и заболеваниями женских половых органов.
Полезны ванны с отваром хвои, чабреца. Рекомендуют принимать ванны с солью. Они помогают убрать напряжение мышц, происходит расслабление нервной системы.
Для приготовления хвойного отвара нужно залить тремя литрами кипятка 1 кг веток хвои и настоять 2 часа, после чего процедить. В ванну с теплой водой влить отвар 15:1. На принятие ванны с данным отваром отводится двадцать минут.
Также можно 150 г корня хрена измельчить и завернуть в мешок из марли. Набрать ванну теплой воды и опустить мешок. Принимать ежедневно, по пять минут.
Запор при ишиасе доставляет большой дискомфорт и неуверенность в себе. Следование данным рекомендациям и ведение здорового образа жизни помогут избежать данной патологии. Но не стоит заниматься самолечением. Правильное решение проблемы может обозначить только врач.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
« Симптомы и методы лечения хронического ишиаса Разрешены ли согревающие процедуры при ишиасе »
Источник
Общие сведения
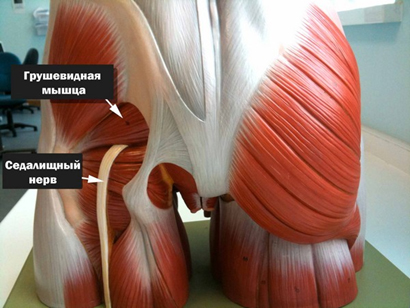
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
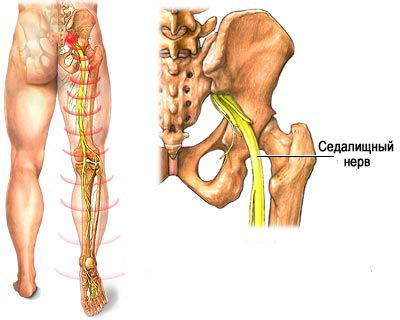 Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.

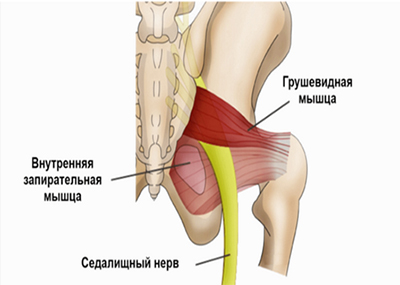
Компрессия седалищного нерва грушевидной мышцей происходит по механизму туннельного синдрома и формирует специфические клинические проявления, которые включены в понятие «синдром грушевидной мышцы», а в быту — «защемление нерва в тазобедренном суставе», что и является предметом этой статьи. Под туннельной невропатией понимают поражения периферического нерва не воспалительного генеза, развивающиеся под влиянием компрессии и ишемии.
Патогенез
В основе развития компрессии седалищного нерва при синдроме грушевидной мышцы чаще всего лежит рефлекторный фактор, возникающий вследствие развития отека клетчатки между крестцово-остистой связкой и сокращенной (спазмированной) грушевидной мышцей, что вызывает раздражение седалищного нерва. Постоянно выделяемые при спазме грушевидной мышцы гистамин, простагландин, брадикинин способствуют развитию воспалительного процесса и формированию порочного круга «спазм — боль — воспаление».
Классификация
Выделяют:
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
Медикаментозное лечение ущемления нерва
Лечение направлено на расслабление мышц, способствующих компрессии нерва и купирование болевого синдрома. Купирование болевого синдрома достигается назначением обезболивающих препаратов-анальгетиков (Анальгин, Парацетамол, Трамал). При более выраженных болях в остром периоде — нестероидные противовоспалительные препараты (Диклофенак, Кетопрофен, Мовалис, Мелоксикам, Фламакс, Диклоберл).
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
В комплексную терапию купирования болевого синдрома в обязательном порядке должны включаться миорелаксанты, предпочтительно центрального действия (Баклофен/Толперизон), что позволяет снизить мышечное напряжение, разрывая сформировавшийся порочный круг при этом заболевании «боль – мышечный спазм – боль».
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Немедикаментозное лечение
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Лечение защемления седалищного нерва в домашних условиях
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.
Источник
