Боль в пояснице и суставах при вставании

Многие люди периодически жалуются на невозможность встать с кровати по причине резкой боли в нижней области спины. На данный отдел возлагается самая большая нагрузка, поэтому он подвержен различным заболеваниям и патологическим процессам. Когда присутствует слабый дискомфорт, который не отдает в другие отделы, волноваться не стоит. Рекомендуется обратиться к врачу при острой боли в пояснице, присутствующей на постоянной основе или дополняющейся другими клиническими проявлениями – онемением, отечностью и т.д.
Почему возникает симптом

Неудобный стул при сидячей работе может провоцировать искривление позвоночника и смещение дисков
Причин боли в пояснице при вставании со стула или постели достаточно много. Одна из наиболее распространенных – нахождение в неудобной позе или сидячем положении на протяжении длительного времени. После вставания человек ощущает дискомфорт в пояснице, который по мере ходьбы исчезает.
При сидячем образе жизни повышается риск развития серьезных заболеваний позвоночника. Важное условие для профилактики дискомфорта – покупка удобного стула или кресла с правильной спинкой, которая формирует естественный изгиб позвоночного столба и не нарушает его анатомическую структуру.
Неудобный и высокий стул, который не соответствует высоте рабочего стола, становится причиной возникновения боли и искривления позвоночника. Не меньше вреда приносит и мягкое кресло, которое не дает нужной фиксации спине, требуя большого наклона вперед, тем самым сильно нагружая поясницу.
Не стоит приобретать стулья и кресла с твердой спинкой. Они нарушают анатомическое положение спинной области, что провоцирует дискомфорт и боль внизу спины и крестце, как во время сидения, так и после вставания.
Боли в поясничном отделе позвоночника при вставании и разгибании спины сигнализируют о развитии таких болезней:
- остеохондроза поясничного отдела или пояснично-крестцовой области;
- протрузии и межпозвонковой грыжи;
- радикулита;
- стеноза позвоночного канала;
- спондилита;
- фибромиалгии.
Если невыносимо болит спина при сгибании и разгибании после вставания с кровати, причиной может быть разрыв межпозвоночного диска, который спровоцировал защемление седалищного нерва. В таком случае дискомфорт стреляет в ягодицу и ногу справа или слева (со стороны поражения).

На поздних сроках нагрузка на позвоночник увеличивается, мышцы больше напрягаются при движении
Боль в пояснице при вставании из положения сидя или лежа в период беременности обусловлена несколькими факторами:
- Активизацией гормона релаксина. Продуцируемое организмом вещество способствует расслаблению неподвижных суставов – бедренно-крестцовых. Это необходимо для облегчения продвижения плода по родовым путям во время родовой деятельности.
- Повышением нагрузки на поясничную область за счет увеличения размера живота и роста плода в утробе. В результате нарушается естественное равновесие туловища, что и вызывает дискомфорт.
Боль в пояснице при беременности становится сильнее, если до положения уже начали развиваться патологические процессы в спине или позвоночнике: остеохондроз, искривление столба, слабость мышц таза и др.
Как выявить причину боли

Резкая боль говорит о начавшемся остром процессе, тянущая — о хроническом
Если резко начинает болеть бок или середина поясницы после вставания, рекомендуется обращаться к врачу и проходить комплексную диагностику.
В первое посещение у пациента выясняют, каков характер боли, интенсивность, давность возникновения и сопутствующие симптомы. Это могут быть поясничные прострелы по типу радикулопатии, резкий или ноющий дискомфорт.
В большинстве случаев внезапная резкая боль, проявляющаяся при наклоне, кашле или чихании, сигнализирует о развитии острого заболевания или хронической патологии в стадии обострения, а также о защемлении нервного корешка. Тянущий характер дискомфорта присущ болезням на этапе ремиссии.
После проведения визуального осмотра и пальпации болезненной зоны (необходима для определения точной локализации дискомфорта) назначают инструментальные и лабораторные исследования. К первым относят магнитно-резонансную и компьютерную томографию, ультразвуковой анализ, рентген; ко вторым – диагностику крови и мочи для выявления признаков воспалительного процесса.
Дифференциальный анализ
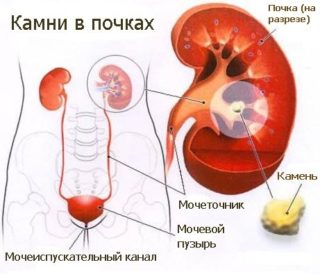
Сопутствующими симптомами при камнях в почках будут отеки и нарушение мочеиспускания
Если лежать и сидеть не больно, но при вставании ощущается дискомфорт со стороны спины в нижней части, это не всегда указывает на заболевания позвоночника и мышц. Причина может крыться в нарушении работы внутренних органов, в частности почек.
Дискомфорт при почечной колике имеет острый и приступообразный характер. Если развивается мочекаменная болезнь, боль обусловлена закупоркой мочевыводящих протоков камнеподобным образованием, которая нарушает отток мочи.
При мочекаменной болезни ощущается спазм мочеточников и усиление его перистальтики. За счет острых краев, которыми обладает конкремент, травмируются и раздражаются нервные волокна в стенках протоков. В результате возникает острая боль, которая доставляет обладателю существенный дискомфорт.
Воспалительный процесс в почке протекает с иным характером боли. За счет увеличения объема органа и отечности происходит растяжение почечной капсулы, раздражение присутствующих нервных окончаний. В таком случае дискомфорт тупой, ноющий.
Пиелонефрит и гломерулонефрит протекают с тянущей болью, которая проявляется со стороны пораженной почки. При таких патологиях дискомфорт не сильно выражен, в отличие от мочекаменной болезни и позвоночных патологий.
Проверить здоровье почек можно путем проведения ультразвукового исследования, магнитно-резонансной или компьютерной томографии.
Лечение симптома
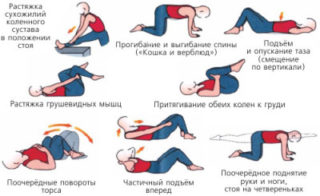
При ослаблении мышц из-за длительного сидения рекомендуется выполнять комплекс для спины
Какой метод лечения потребуется при боли в левой, правой стороне поясницы или посередине, зависит от причины возникновения симптома. Если дискомфорт, возникающий после долгого лежания и вставания с кровати, – следствие ослабленности мышц, назначают лечебную физкультуру для укрепления корсета.
Если усиливается боль при изменении положения туловища, больно ходить и ложиться, назначают прием местных или системных противовоспалительных средств. В таких случаях симптом может быть обусловлен миофасциальным синдромом, повреждением позвоночных хрящей.
Если дискомфорт отсутствует, когда человек садится на диван, лежит на животе, но появляется при лежании на спине, сгибании и разгибании туловища, речь может идти о начальной стадии заболевания позвоночного столба. Назначают медикаменты, физиопроцедуры, ЛФК и массаж.
Боль при межпозвоночной грыже в домашних условиях снимают обезболивающими блокадами, таблетками, уколами. В стационарных условиях патологию лечат хирургическим путем. Требуется наложение гипсовой лонгеты до операции.
Профилактические рекомендации и возможные осложнения

В воде нагрузка на позвоночник снижается
Для снижения риска появления болевого синдрома в поясничном отделе после вставания с кровати или стула нужно исключать воздействие провоцирующих факторов.
Превентивные меры:
- приобрести для сидения удобное кресло, а для лежания – ортопедический матрас;
- посещать занятия йогой, бассейн, сеансы аквааэробики, спортзал – это способствует повышению гибкости позвоночного столба и способности переносить высокие нагрузки;
- исключить продолжительное нахождение в сидячем положении;
- время от времени делать разминку, если работа обязывает долго находиться за компьютером.
Если боль в пояснице при вставании вызвана дегенеративно-дистрофическими процессами в данном отделе позвоночника, лечение нужно начать на начальном этапе развития патологии. В противном случае не избежать осложнений. Следующая стадия протрузии – грыжа. Опухолевидный процесс осложняется летальным исходом или необходимостью присвоения группы инвалидности.
Болевой синдром в спине – неспецифический симптом, который может возникать при различных заболеваниях. Пренебрегать походом к врачу не стоит. Чем раньше будет выявлена причина дискомфорта и начато лечение, тем благоприятнее прогноз.
Источник
Практически каждый взрослый человек хоть раз в жизни чувствовал боль в позвоночнике. Очень частой проблемой являются болевые ощущения в поясничном отделе. Ведь на него приходится большая часть нагрузки. Боли могут возникать внезапно, при смене положения тела. Иногда они незначительные и в течение длительного времени человек просто может просто не обращать на них внимания.
Если боли в позвоночном отделе стали беспокоить при вставании из положения сидя, есть повод предположить наличие проблем с позвоночником. Причины такого симптома могут быть разные. Болезненность в пояснице, когда встаешь, могут говорить о перегрузках, которые испытывает данный сегмент позвоночника. Чтобы избавиться от боли, необходимо выяснить ее источник и пройти лечение, которое назначит врач.
[contents]
Возможные причины боли в пояснице при вставании

Боль в спине в области поясницы во время вставания может быть вызвана разными причинами. Многие из них вытекают одна из другой. Например, при длительном нахождением в статичной или неудобной позе на кресле или стуле, поясница перегружается, при вставании начинает болеть. Такой синдром характерен для людей, которым по ходу своей деятельности приходится много сидеть (операторы ПК, швеи, водители). Если приходится долго находиться с согнутым позвоночником, то со временем это может привести к серьезным нарушениям.
Немаловажным фактором в возникновении поясничной боли играет неправильная мебель. Особенно опасна такая мебель для растущего детского организма, когда скелет еще формируется. Неудобные высокие стулья или столы могут спровоцировать не только боль, но и различные искривления позвоночника.
Очень мягкие кресла тоже вредны для поясницы. Они не фиксируют корпус должным образом, вынуждая человека делать большие наклоны вперед, нагружая поясничную область. Твердые спинки стульев не дают возможности принять анатомически правильное положение, и впоследствии вызывают боль в пояснице при вставании.
Данный симптом может быть следствием уже имеющихся заболеваний:
- остеохондроз пояснично-крестцового отдела;
- протрузии и межпозвоночные грыжи;
- радикулит;
- травмы;
- стеноз позвоночного канала;
- спондилит;
- фибромиалгия;
- растяжение мышц.
Если боль связана с разрывом диска, происходит сдавливание седалищного нерва, может быть иррадация боли в ягодицу и вдоль нижней конечности.
Почему болит шея с левой стороны, как будто мышца напряжена постоянно, и как избавиться от болевого синдрома? У нас есть ответ!
О том, как сделать вытяжение позвоночника при грыже поясничного отдела позвоночника в домашних условиях можно узнать из этой статьи.
Диагностика
Прежде, чем выяснить причину сильной боли в пояснице при вставании и поставить диагноз, врач должен знать, какой характер носит данный синдром. Боли могут быть резкими, в виде поясничных прострелов, тянущими, ноющими. Как правило, внезапные острые болевые ощущения характерны для острых процессов, защемлений нервных корешков. Тянущие, тупые боли обычно проявляются при хронических заболеваниях структур позвоночника.
Чтобы выяснить истинную причину боли в пояснице при вставании, нужно провести дифференциальную диагностику.
Кроме визуального осмотра, пальпации, опроса пациента, врач обязательно назначает дополнительные инструментальные исследования:
- рентгенографию;
- МРТ;
- КТ;
- УЗИ позвоночника.
Первая помощь при боли


Если поясница при вставании заболела внезапно и невыносимо, можно до обращения к врачу помочь себе самостоятельно. Сначала нужно принять положение лежа на спине. Это поможет снять нагрузку с позвоночника и немного уменьшить боль. Мази в этот период использовать запрещено.
Чтобы купировать сильную боль, можно принять таблетку Баралгина или Седалгина. Заглушать боль большим количеством анальгетиков нельзя. Это затруднит диагностику после приезда врача. Для снятия мышечного спазма подойдет Дротаверин (Но-шпа). Эти меры – временные.
Важно! При боли в спине ни в коем случае нельзя лечиться самостоятельно, необходимо как можно быстрее обратиться к врачу.
Эффективные методы лечения
Тактика терапии будет зависеть от того, что вызвало болевой синдром. При дегенеративных процессах в позвоночнике больной должен придерживаться постельного режима, максимально разгрузить поясницу.
В комплекс лечебных мероприятий могут входить:
- сухие теплые компрессы;
- растирания;
- мануальная терапия;
- ЛФК;
- физиотерапия;
- прием анальгезирующих, сосудорасширяющих, дегидрирующих и других средств.
При мышечном растяжении очень действенными являются прием теплой ванны и прикладывание теплой грелки.
Очень длительное соблюдение постельного режима может негативно сказаться на тонусе мышц, усилить боли, скованность.
При воспалительном процессе в позвоночнике рекомендуется прием НПВС (Диклофенак, Кеторол, Нимесулид). При неэффективности обезболивающих препаратов могут быть назначены инъекционные блокады. Обычно они включают в себе растворы глюкокортикостероидов и лидокаина (новокаина).
Если боли такие сильные, что мешают человеку нормально жить, может потребоваться операция. Хирургическое вмешательство проводят при разрыве фиброзного кольца диска, наличии опухолей в позвоночнике.
Сколько позвонков в позвоночнике человека и каковы функции отделов опорного столба? Прочтите полезную информацию.
Обзор и правила применения обезболивающих уколов при защемлении седалищного нерва можно увидеть в этой статье.
Перейдите по адресу https://vse-o-spine.com/bolezni/drugie/chto-takoe-dorsopatiya.html и прочтите о том, что такое дорсопатия поясничного отдела позвоночника и как лечить заболевание.
Профилактические рекомендации
Чтобы снизить риск возникновения болей в пояснице при вставании, нужно исключить факторы, которые способствуют появлению дискомфортных ощущений:
- Правильно выбирать мебель для сидения.
- Использовать массажные устройства, которые можно надевать на спинку стула или кресла. Они помогают расслабить мышечные ткани, снять напряжение с поясничного отдела.
- Заниматься йогой, плаванием, аквааэробикой и другими видами спорта, которые делают позвоночник более гибким, способным переносить большие нагрузки.
- Избегать длительного нахождения в сидячей позе, периодически делать разминку для позвоночника.
Боль в пояснице при вставании может быть вызвана многими факторами. Она бывает разного характера. Но какой бы не была боль, нельзя ее игнорировать, а искать причины возникновения. Для этого нужно обратиться к невропатологу, пройти обследование, устранить проблему согласно рекомендациям специалиста.
В следующем ролике можно увидеть упражнения при болях в пояснице, которые помогут избавиться от болевого синдрома:
Источник
В России насчитывается более 4 млн человек с установленным диагнозом остеоартроз (ОА). При этом распространенность недиагностированного заболевания может достигать 15 млн. Заболеваемость ОА неуклонно растет, ежегодно в России регистрируется около 600 тыс. новых случаев этой патологии. По прогнозам, к 2020 г. число людей, страдающих остеоартрозом, может увеличиться до 57 %, а инвалидность разной степени составить 66 %.
При этом заболевании происходит разрушение и нарушение процессов восстановления хряща, а также вовлечение в патологический процесс кости, расположенной под хрящом, и окружающих сустав тканей: капсулы сустава, синовиальной оболочки, связочно-мышечного аппарата.
С возрастом хрящевая ткань теряет особые вещества (хондроитинсульфаты 4-го типа), которые способны удерживать влагу и сохранять упругость и эластичность сустава. На эти процессы, кроме возраста, влияют нарушения обмена веществ, избыточный вес, генетическая предрасположенность, травмы, профессиональные или спортивные перегрузки, нарушение физиологической оси суставов врожденного или приобретенного характера. Эти изменения происходят как в периферических суставах, подверженных максимальной нагрузке, так и в позвоночнике. При остеохондрозе межпозвонковые диски («прокладки» между позвонками) теряют до 50% хондроитинсульфата. Исчезает гибкость в суставах и позвоночнике, движения в них становятся ограниченными и сопровождаются хрустом, беспокоят утренняя и стартовая скованность, боль механического характера (при нагрузке), при длительном пребывании в одном положении. При прогрессировании заболевания кроме хряща вовлекаются и другие структуры сустава, что приводит к местному воспалению и выраженному болевому синдрому (поэтому одно из названий заболевания – остеоартрит). При повышенной нагрузке на позвоночник (например, работа на дачном участке, перенос тяжестей и т. п.) в межпозвонковых дисках появляются трещины, разрушения. Как результат — приступ острой боли, ущемление нервов и сосудов, проходящих по ходу позвоночника, образование межпозвонковых грыж.
Как распознать беду
Существует две основные формы остеоартроза: первичный и вторичный.
Первичный развивается, как правило, после 45 лет. Наиболее частой и характерной локализацией первичного артроза являются коленные суставы, межфаланговые суставы кистей, позвоночник, первый палец стопы и тазобедренные суставы. Женщины чаще мужчин страдают ОА коленных суставов и суставов кистей, но может встречаться и одновременное поражение различных групп суставов, особенно после наступления менопаузы (полиостеоартроз).
Вторичный артроз по своим клиническим проявлениям не отличается от первичного, развивается практически в любых суставах и имеет конкретную причину заболевания — на фоне травм суставов (бытовых: при падениях, ушибах), профессиональных (например, у шахтеров при работе с отбойным молотком развивается ОА плечевого сустава), спортивных (ОА коленных и голеностопных суставов у футболистов и хоккеистов) и целого ряда заболеваний (ревматологических, наследственных и др.).
Поговорим подробнее о симптомах и клинических проявлениях остеоартроза.
ОА прежде всего проявляется болями в суставах и только затем, постепенно, развивается ограничение движений (тугоподвижность, скованность). В начале заболевания человек ощущает легкий дискомфорт в суставе при ходьбе, но не обращает на это внимание (в течение длительного бессимптомного периода). Далее боль возникает при движении и/или физической нагрузке на сустав. В покое боль проходит. Иногда интенсивность боли меняется в зависимости от температуры, влажности воздуха и атмосферного давления (которое оказывает влияние на давление в полости сустава). Постепенно, по мере прогрессирования ОА, боль усиливается, может возникать при изменении положения тела, при вставании со стула, ходьбе по лестнице. Ночные боли свидетельствует о присоединении воспалительного компонента.
Болевой синдром при ОА имеет некоторые особенности в зависимости от локализации поражения. Так, при ОА коленного сустава (гонартроз) боль обычно ограничивается передней и средней областью коленного сустава и верхней частью голени; усиливается при ходьбе, спуске вниз по лестнице. При ОА тазобедренного сустава (коксартроз) боль локализуется в паховой области, может распространяться на ягодицу, переднебоковую поверхность бедра, в колено или голень. Нередко боль локализуется только в области колена, но в отличие от боли при ОА коленного сустава, носит диффузный характер, уменьшается после растирания, и возникает при движении, но не в коленном, а в тазобедренном суставе.
При ОА возникает ощущение скованности (тугоподвижности сустава). Чаще всего скованность человек замечает утром после пробуждения, после некоторого периода неподвижности сустава (сидение на стуле), длится она недолго: от нескольких минут до получаса. Возможно кратковременное припухание пораженного сустава, что связано с присоединением воспаления. Боль при этом усиливается, особенно ночью. При прогрессировании заболевания суставы деформируются. Это хорошо видно при поражении суставов кистей, когда образуются узелки (костные разрастания) в области суставов. Боль и деформации суставов ограничивают двигательную активность человека.
Не откладывайте визит к врачу!
Лечение
Врач поможет уточнить диагноз, выяснить причину болей:
- Исключить воспалительное ревматологическое заболевание (РЗ).
- Уточнить степень разрушения хряща и стадию остеоартроза.
- Подобрать адекватную индивидуальную схему лечения.
Врач назначит обследование, которое включает:
- Клинические анализы крови и мочи
- Лабораторный анализ крови — СРБ (С-реактивный белок), РФ (ревматоидный фактор), мочевая кислота — исключить ревматоидные заболевания; АЛТ, АСТ, креатинин, холестерин, сахар, общий белок — исключить сопутствующие заболевания, которые влияют на подбор лечения и прогноз заболевания.
- Рентген болезненных суставов (симметрично обе конечности, даже если жалобы на одну сторону).
- При выраженном отеке отдельного сустава (например, коленного) — УЗИ сустава или МРТ сустава, чтобы исключить травматические повреждения связочного аппарата, менисков, уточнить распределение жидкости в суставе.
Лечение этого заболевания заключается в комплексном воздействии на болезнь, которое включает в себя применение немедикаментозных и медикаментозных методов, а при необходимости — хирургическое вмешательство. И хотя ОА является неизлечимым заболеванием, лечебные мероприятия, подобранные индивидуально для каждого пациента, могут уменьшить боль и воспаление, улучшить движения в суставах и замедлить прогрессирование болезни.
Основа — правильное питание
Как уже упоминалось, избыточный вес (индекс массы тела ИМТ более 25 кг/м2) является бесспорным фактором риска развития остеоартроза, поэтому этим больным необходимо изменение режима питания. Прежде всего, нужно уменьшить количество жиров и углеводов в пище, увеличить потребление рыбы, свежих овощей и фруктов. В меню нужно включать пищу, содержащую клетчатку, и продукты, содержащие серу, такие как аспарагус, чеснок, лук. Сера необходима для построения костей, хряща и соединительной ткани. Желательно избегать употребления черного перца, яичного желтка, томатов, белого картофеля, т. к. эти продукты содержат вещество, называемое соланином. Соланин нарушает функцию ферментов в мышцах и может вызывать боли и ощущение дискомфорта. Кроме того, питание должно быть дробным (3–4 раза в сутки), регулярным (в одно и то же время) и равномерным, последний прием пищи должен быть не позднее, чем за 2–3 часа до сна. Соблюдение этих правил должны приводить к постепенному, но постоянному снижению веса.
Физическая активность
При артрозе суставов ног не рекомендуются бег, прыжки и приседания, быстрая ходьба, особенно подъем в гору, перенос тяжестей и участие в соревнованиях, так как при таком виде физических нагрузок на суставы действует сила, превышающая вес тела, что усугубляет нагрузку на уже измененный хрящ.
Полезны ходьба в спокойном темпе, плавание, велосипедные и лыжные прогулки, гимнастика и лечебная физкультура. Для пациентов с остеоартрозом плавание — оптимальный вид физической нагрузки и лучший вид занятий спортом. В воде объем движений в суставах максимальный, а нагрузка весом минимальна. Если вы не умеете плавать — занимайтесь в группе аквааэробики: под музыку, весело, в коллективе!
Езда на велосипеде не только улучшает кровообращение в суставах, поддерживает мышечный тонус, но и дает положительный эмоциональный настрой. Следует избегать езды по неровной местности, если вы неуверенно держитесь на велосипеде, так как падения и ушибы ничего полезного не принесут. Безопасный путь — занятия на велотренажере. Для начала достаточно 15–20 мин. тренировки, потом продолжительность занятий можно увеличить до 40 мин.
Зимой чаще ходите на лыжные прогулки. Полезна ходьба на лыжах в спокойном ритме: за счет скольжения нагрузка весом уменьшается, улучшается насыщение крови кислородом, укрепляются мышцы и суставы.
Лечебная физкультура
Необходимо помнить, что мероприятия по снижению веса и физическую активность обязательно нужно сочетать с лечебной физкультурой (ЛФК), проводимой с учетом определенных правил. Физические методы лечения играют важную роль в облегчении симптомов остеопороза, поскольку способствуют улучшению функции суставов и увеличению выносливости и силы мышц. Регулярные занятия ЛФК приводят к уменьшению болей и улучшению движений в суставах, но начинать занятия лучше всего под руководством специалиста по лечебной физкультуре, например, в группах здоровья. Физические упражнения должны проводиться без статических нагрузок (сидя, лежа, в бассейне). Заниматься нужно не менее 30–40 минут в день, по 10–15минут несколько раз в течение дня. При остеоартрозе коленных суставов основными являются упражнения, способствующие укреплению мышц бедра (например, поднять выпрямленную ногу на 25 см в положении лежа на спине и удерживать ее несколько секунд); упражнения, направленные на увеличение объема движений («велосипед»); упражнения, способствующие улучшению общего аэробного состояния мышц (ходьба по ровной местности в умеренном темпе). Начинать ходить нужно с расстояния, которое не вызывает боль, и постепенно увеличивать продолжительность ходьбы до 30–60 минут пять — семь дней в неделю). Больные также должны знать об особенностях двигательного режима при остеоартрозе, основной принцип которого заключается в разгрузке пораженного сустава. Не рекомендуется длительная ходьба, стояние на ногах, частые подъемы на лестницу.
Чем лечить больные суставы?
При остеоартрозе чрезвычайно важно уменьшение нагрузки на суставы, что достигается применением различных приспособлений. Следует носить обувь на низком широком каблуке с мягкой эластичной подошвой, что позволяет гасить удар, который распространяется по ноге при ходьбе и травмирует хрящ. Обувь должна быть достаточно широкой и мягкой сверху. При поражении коленных суставов рекомендуется ношение наколенников, которые фиксируют суставы, уменьшают их нестабильность, замедляют прогрессирование заболевания. Кроме того, для уменьшения нагрузки рекомендуется хождение с палочкой, которая почти на 50 % уменьшает нагрузку на тазобедренный сустав. Трость нужно держать в руке, противоположной пораженному суставу. При двустороннем тяжелом поражении тазобедренных или коленных суставов рекомендуется хождение с помощью костылей канадского типа. При наличии плоскостопия рекомендуется постоянное ношение специальной обуви (дома и на улице) с супинаторами (стельки, поддерживающие свод стопы и снижающие нагрузку на сустав), а в определенных случаях — индивидуальные стельки, сделанные на заказ.
Физиолечение (магнитотерапия, ультразвук, лазеротерапия) назначается только врачом-физиотерапевтом при отсутствии противопоказаний для этих методов лечения. Иглорефлексотерапия помогает расслабить напряженные мышцы вокруг сустава, способствует уменьшению боли. Массаж снимает болезненный спазм мышц и улучшает кровообращение в суставе, но данный метод используется только вне обострения, причем массируется не сам сустав, а окружающие его ткани. Среди других физиотерапевтических методов неплохо себя зарекомендовал электрофорез с использованием гелей, содержащих противовоспалительные средства (диклофенак, нимулид, гидрокортизон).
Медикаментозное лечение
При остеоартрозе применяются лекарственные средства быстрого действия (анальгетики и нестероидные противовоспалительные препараты — НПВП), уменьшающие боль и воспаление, симптоматические препараты медленного действия (хондропротекторы) способные замедлять прогрессирование заболевания, а также локальные препараты гиалуроновой кислоты (гиалган, хиалубрикс и др.), которые способствуют уменьшению боли и улучшению подвижности сустава на длительный период.
При умеренных болях в суставах начинать лечение лучше с так называемого простого анальгетика — парацетамола, поскольку он относительно редко вызывает побочные явления. При недостаточной его эффективности назначают нестероидные противовоспалительные средства (диклофенак, ибупрофен и др.). Однако следует помнить о возможности отрицательного влияния этих препаратов на слизистую желудочно-кишечного тракта: язвы, кровотечение. Более высокая частота осложнений возможна у лиц женского пола старше 65 лет, имеющих хронические заболевания желудочно-кишечного тракта. В последние годы созданы новые представители нестероидных противовоспалительных препаратов (мелоксикам, целебрекс, аэртал, артрозилен и др.), обладающие достаточной эффективностью, но менее выраженными побочными эффектами. Тем не менее, вопрос о назначении противовоспалительных препаратов, длительности их применения должен решать врач. Общие принципы применения НПВП при ОА заключаются в использовании минимальной эффективной дозы, приеме одновременно не более одного НПВП, отмене препарата при отсутствии боли и оценке эффективности лечения через 2–4 недели от начала приема. Использование местных форм в виде геля и спрея на основе нестероидных противовоспалительных препаратов рекомендуется больным при ограниченном поражении суставов, при невозможности приема нестероидных противовоспалительных препаратов внутрь, при сочетании остеоартроза с сопутствующими заболеваниями, по поводу которых принимается много других препаратов, что требует учета взаимодействия лекарственных средств. Следует помнить, что локальное использование этих препаратов эффективно только при 3–4-кратном нанесении их на суставы, а курс применения не должен превышать 10–14 дней.
Довольно часто при ОА коленных суставов развивается выраженное воспаление в суставе, которое проявляется припухлостью, гипертермией, наличием выпота, усилением болей и утренней скованности. В этих случаях при неэффективности НПВП и локального применения гелей с НПВП показано внутрисуставное введение стероидов, которое назначается врачом-ревматологом. Число внутрисуставных инъекций в один и тот же сустав в течение года не должно быть больше двух. Назначение внутрисуставных или периартикулярных инъекций стероидов в виде «курса» лечения недопустимо!
В последние годы созданы препараты, обладающие хорошей эффективностью и меньшим риском развития побочных эффектов. Это симптоматические лекарственные медленно действующие препараты (пиаскледин, алфлутоп, артра, терафлекс, дона и др.), которые с одной стороны обладают выраженным действием на боль и функциональное состояние суставов, как и НПВП, с другой — хондропротективными свойствами, т. е. способностью замедлять прогрессирование остеоартроза. В нашей стране накоплен большой опыт применения этих препаратов. Их отличительной особенностью является более позднее наступление эффекта, обычно через 4–8–12 недель от начала лечения, и достаточно длительное его сохранение — в течение 2–3 месяцев после прекращения лечения. Необходимо отметить, что структурно-модифицирующий эффект этих препаратов (т. е. замедление прогрессирования ОА), отмечается через 2–3 года после начала лечения.
Поможет гиалуроновая кислота!
Новым методом лечения остеоартроза крупных суставов является применение препаратов гиалуроновой кислоты, так называемых “протезов” синовиальной жидкости (гиалган, хиалубрикс, ферматрон и др.), восполняющих ее вязкость, приводящих к улучшению её защитных свойств, а также стимулирующих биосинтез эндогенной гиалуроновой кислоты и компонентов матрикса хряща.
Повышение вязкости синовиальной жидкости при внутрисуставном применении гиалуроновой кислоты (ГК) является эффективным методом лечения остеоартроза коленных суставов с положительным влиянием на боль, функцию и общую оценку пациентами. Кроме того, в/с введение ГК достоверно может отсрочить оперативное лечение.
Важно, что в/с использование гиалурновой кислоты при артрозе коленных суставов следует применять только после купирования острого воспаления. У таких пациентов можно использовать в/с введение глюкокортикостероидов (дипроспан и др.) в качестве первой линии терапии. При неэффективности всех вышеперечисленных методов лечения и при наличии выраженного болевого синдрома рекомендуется хирургическое вмешательство, например, протезирование тазобедренного или коленного сустава.
Поставить правильный диагноз и при необходимости провести лечение инъекциями гиалуроновой кислоты можно в нашем центре у доктора-ревматолога И. Н. Приставского.
Запись по тел. +7 (812) 469-00-09, +7 (812) 461-69-09.
Источник
