Боли при пальпации поясницы

Причиной появления болей в спине и пояснице становятся заболевания позвоночника, внутренних органов, ущемление мышц. К этому приводят частые стрессы, физические нагрузки, нарушения гормонального фона, сопутствующие патологии. Самостоятельно диагностировать заболевание невозможно. Только врач на основании анамнеза, лабораторных, инструментальных исследований может поставить окончательный диагноз и назначить лечение.
1 Характеристика болей в спине и пояснице
Боль в пояснице может быть разного характера. Больные не могут свободно двигаться, разогнуться. Симптом появляется при переохлаждении мышц, наличии дегенеративных процессов, остеохондроза. Учитывая локализацию, можно поставить предварительный диагноз.
К появлению болезненности в пояснице приводят следующие патологии:
- сакроилеит;
- пиелонефрит;
- гломерулонефрит;
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- амилоидоз;
- сколиоз, патологические лордозы и кифозы;
- межпозвоночные грыжи позвоночного отдела;
- травмы;
- ретроцекальное расположение аппендицита.
Узнать патологию, локализующуюся в области поясницы, можно по таким признакам:
- болезненность при поворотах туловища в стороны, наклонах, в положении лежа на спине;
- неприятные ощущения после поднятия тяжестей, длительной ходьбы или продолжительного пребывания в определенной позе;
- появление острой боли, заставляющей принять вынужденное положение, не двигаться;
- усиление болей в ночной период;
- иррадиация боли в бедро, ягодицу;
- облегчение симптоматики после использования корсетов, согревающих мазей.
К появлению болей могут привести следующие заболевания спины:
- межпозвоночные грыжи;
- радикулит;
- остеохондроз.
Наиболее характерным симптомом патологий спины являются постоянные острые боли, которые усиливаются при движении и не сопровождаются повышением температуры тела. При пальпации длиннейшей мышцы спины отмечается усиление болезненности.
Болезненность спины появляется также с возрастом – у мужчин после 35 лет, в это время увеличивается нагрузка на позвоночник. У мужчин, которые подвергаются регулярным физическим нагрузкам, развивается остеохондроз поясничного отдела позвоночника.
К появлению неприятных симптомов в спине приводит также нарушение работы органов пищеварительного тракта, например, панкреатит. При последнем появляются опоясывающие боли, которые захватывают участок эпигастрия и часть спины. Возникает тошнота, рвота, диарея, наблюдается снижение уровня глюкозы в крови.
Боль может возникнуть по всей спине или по одной стороне. Например, сакроилеит (радикулит) вызывает левостороннюю или правостороннюю боль в спине. При ущемлении седалищного нерва болезненность и онемение конечностей возникает с одной стороны. Самолечением заниматься нельзя, при появлении симптомов необходимо сразу обращаться к врачу.
Почему болит половой член у мужчин: основные причины и разновидности заболеваний
2 Проявление болезней почек
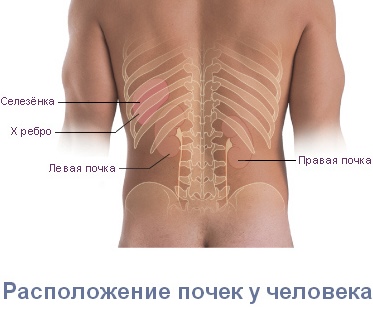
Болезненность в почках преимущественно имеет односторонний характер. Чаще поражается именно правая почка, за счет анатомических особенностей.
Нарушения нормального функционирования почек приводят к появлению тянущей, колющей, ноющей боли. Она локализуется ниже лопаток, на участке под ребрами выше таза, отдает в нижнюю часть живота, область паха и половых органов, бедра.
Понять, что имеют место заболевания почек, можно по таким симптомам:
- постоянная болезненность, которая не связана с физическими нагрузками, сменой положения тела;
- нарушения со стороны мочеиспускания, боль при посещении туалета, примеси крови в моче;
- гипертермия;
- гипертензия;
- возникновение тошноты, рвоты, жидкого стула;
- появление отеков, желтизны под глазами и на голени после сна;
- нарушение аппетита, быстрая утомляемость, сонливость;
- положительный синдром Пастернацкого (при постукивании по пояснице в области почки возникает болезненность).
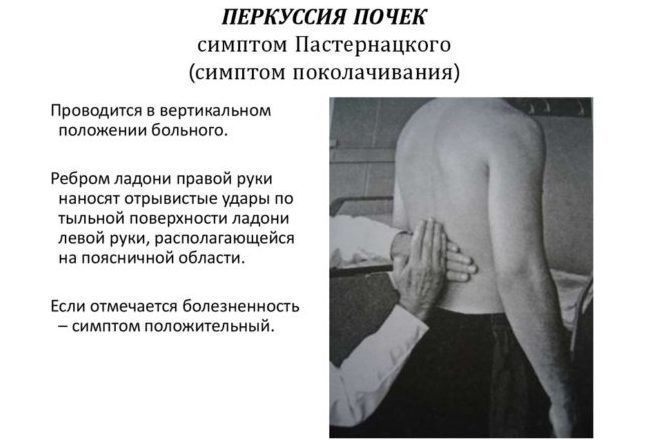
Проверка симптома Пастернацкого является важным элементом дифференциальной диагностики заболеваний почек и позвоночника.
Болезненность могут вызывать следующие патологии:
- гломерулонефрит;
- опухолевые заболевания почек;
- нефроптоз;
- гидронефроз;
- пиелонефрит;
- мочекаменная болезнь;
- туберкулез почек;
- тромбоз почечной артерии;
- злокачественные опухоли почек, мочеточника;
- атеросклероз почечных артерий.
Не всегда появление болезненности ниже лопатки говорит о наличии почечной патологии. Иногда такой симптом провоцируют болезни близлежащих органов.
При мочекаменной болезни возникает острая боль в спине, отдающая в половые органы. Болезненность не зависит от смены положения тела. Спровоцировать развитие пиелонефрита, гломерулонефрита может цистит, если воспаление с мочевого пузыря переходит на почки.
Болезненные чувства в нижних отделах спины, дискомфорт у мужчин могут быть вызваны патологиями мочеполовых органов.
Чрезмерное употребление алкоголя, пива повышает риск развития почечных болезней.
Гидронефроз почки: причины, симптомы, последствия и методы лечения
3 Сравнение патологий
Зная характерные проявления заболеваний почек и поясничного отдела позвоночника, можно правильно провести дифференциацию. Существует ряд симптомов, которые позволяют предположить ту или иную патологию:
| Поясничный отдел | Почки |
| Острая боль постоянного характера | Ноющая боль нарастающего характера |
| Температура в норме | Гипертермия |
| Усиление симптома при смене положения тела | Постоянная интенсивность проявления симптома, которая не зависит от движения |
| Показатели мочи в норме | Примеси крови, гноя, слизи в моче |
| Положительный эффект от применения медикаментов с согревающим эффектом, которые ослабляют боль | Невозможность снять симптом с помощью согревающих и противовоспалительных кремов и мазей |
Для патологий спины характерен спазм мышц на пораженном участке, жжение, покраснение. Когда болят почки, присутствует чувство тяжести, характерна односторонняя локализация, положителен синдром Пастернацкого. Проверить его наличие можно в домашних условиях.
Паренхиматозная киста почки: причины возникновения, симптомы и методы лечения болезни
4 Что следует предпринять?
У больных нередко возникают сложности при обращении к врачу преимущественно из-за того, что болезнями почек занимается уролог, нефролог, а патологиями спины – невропатолог, травматолог, остеопат. Самому распознать причину появления болезненности сложно, поэтому сразу необходимо обратиться к терапевту.
Симптом может появиться у ребенка, в таком случае нужно немедленно обращаться к педиатру.
Прием у терапевта включает следующие действия:
- изучение анамнеза жизни и заболевания;
- пальпация – прощупывание для определения увеличения почек;
- перкуссия – легкие постукивания, удары пальцами, ребром ладони для определения очага болезненности;
- назначение лабораторных и инструментальных исследований.
На основании полученных данных терапевт сможет отличить болезнь и направит человека к соответствующему специалисту для дальнейшего лечения. Поэтому важно четко объяснить врачу, в каком месте возникает болезненность. Приглушать симптомы патологий не рекомендуется, так как это может только усугубить течение заболевания.
Источник
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% – заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
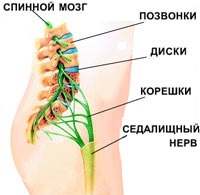
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
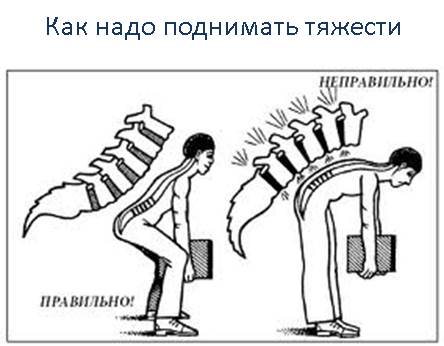
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
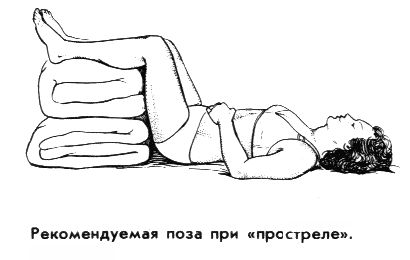
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
Комментарии
Опубликовано в журнале:
СПРАВОЧНИК ПОЛИКЛИНИЧЕСКОГО ВРАЧА »» Том 03/N5/2004
Боль в нижней части спины (БНЧС) – чрезвычайно распространенный симптом, с которым неврологи, терапевты и семейные врачи сталкиваются практически ежедневно.
В зависимости от длительности БНЧС подразделяется на острую, подострую и хроническую. БНЧС считается острой, если продолжается 6 нед или менее, подострой – если продолжается 6–12 нед. Хроническая боль длится более 12 нед. В зависимости от продолжительности боли можно предполагать прогноз: 60% больных с острой БНЧС возвращаются к работе в течение месяца, 90% – в течение 3 мес.
Причины БНЧС различны. Для удобства их принято группировать в 3 категории: потенциально опасные заболевания, ишиалгия и неспецифические болевые симптомы, вызванные механическими причинами.
Потенциально опасные заболевания
В эту группу входят опухоли, инфекции, травмы позвоночника, а также синдром “конского хвоста”. Заподозрить их можно во время сбора анамнеза и физикальном обследовании (табл. 1). При этих заболеваниях требуется немедленное дообследование и лечение.
Ишиалгия
Боль при ишиалгии иррадиирует в ногу и соответствует зоне иннервации сдавленного корешка или нерва. Иногда боль локализуется только в ноге. Чаще всего страдают корешки L5 и S1 (рис. 1). Ишиалгия часто сопровождается крайне выраженным болевым синдромом, но в большинстве случаев проходит при консервативной терапии. Иногда показано оперативное лечение.
Неспецифическая боль в спине, вызванная механическими причинами
Некоторые пациенты отмечают боли, локализованные только в спине, не связанные с корешковыми симптомами или какими-либо серьезными заболеваниями. К этой категории относятся “механические” БНЧС. Улучшение состояния пациента достигается при консервативном лечении.
Основой дифференциальной диагностики является сбор анамнеза и физикальное исследование.
Анамнез
Диагностика при БНЧС требует тщательного сбора анамнеза. Механические причины острой БНЧС вызывают дисфункцию мышечно-скелетных структур и связочного аппарата. Боль может исходить из тканей межпозвоночного диска, суставов и мышц. Прогноз у боли механического происхождения, как правило, благоприятный.
Вторичная боль требует поиск и лечение основного заболевания. Вторичная боль встречается гораздо реже, чем боль, вызванная механическими причинами. Вторичную БНЧС можно заподозрить у лиц моложе 20 и старше 50 лет. Клинические симптомы, способствующие диагностике, перечислены в табл. 1. Более редкие причины вторичной острой БНЧС, не вошедшие в таблицу, – это метаболические поражения костей, отраженная боль бри заболеваниях органов брюшной полости, забрюшинного пространства и таза, болезнь Педжета, фибромиалгия, психогенные боли.
Тревожные симптомы, которые должны насторожить врача и потребовать дальнейшего обследования, перечислены в таблице 2.
Физикальное исследование
Походка и осанка
Оценка походки и осанки необходима у всех пациентов с жалобами на БНЧС. Сколиоз может быть функциональным, но может и указывать на спазм мышц или нейрогенные расстройства.
При поражении корешка L5 возникают затруднения при ходьбе на птяках, при поражении корешка S1 – на носках.
Объем движений
Следует оценить, как пациент совершает наклоны вперед, разгибание, наклоны вбок и вращение верхней половиной туловища. Боль при наклонах вперед наблюдается чаще и обычно связана с механическими причинами. Если боль возникает при разгибании позвоночника, следует рассмотреть возможность стеноза позвоночного канала (рис. 2). К сожалению, оценка объема движений имеет ограниченное диагностическое значение, хотя и полезна для оценки эффективности лечения.
Пальпация и перкуссия позвоночника
Боль при пальпации и перкуссии остистых отростков позвоночника может указывать на наличие перелома или инфекции позвонка. Пальпация паравертебрального пространства позволяет очертить болезненные зоны и выявить мышечный спазм.
Ходьба “пятка-носок” и проба с приседаниями
Неспособность переступать с пятки на носок или совершать приседания характерна для синдрома конского хвоста и других неврологических расстройств.
Пальпация седалищной вырезки
Болезненность при пальпации седалищной вырезки с иррадиацией в ногу указывает на раздражение седалищного нерва.
Пробы с поднятием выпрямленной ноги (провокационные пробы)
Больной лежит на спине, врач поднимает его выпрямленную ногу на стороне поражения. Следует оценить угол подъема ноги. Появление боли в интервале 30–60o указывает о положительном симптоме Ласега. Сгибание ноги в коленном суставе должно уменьшить боль, а сдавление подколенной области – усилить ее. Надавливание на коленный сустав выпрямленной и поднятой ноги с одновременным тыльным сгибанием стопы также приведет к усилению боли.
Проба с поднятием прямой ноги дает положительный результат у 95% больных с грыжей диска; однако она положительна и у 80–90% больных, у которых на операции не находят каких-либо признаков протрузии диска. Другая проба – с поднятием прямой ноги, противоположной стороне поражения (так же, как и в предыдущем тесте, считается положительной при появлении боли) – менее чувствительна, но гораздо более специфична для диагностики грыжи диска.
Рефлексы, мышечная сила и чувствительность
Исследование коленных и голеностопных (ахилловых) рефлексов у больных с корешковыми симптомами часто помогает топическому диагнозу.
Ахиллов рефлекс ослабевает (выпадает) при грыже диска L5–S1. При грыже диска L4–L5 сухожильные рефлесы на ногах не выпадают. Ослабление коленного рефлекса возможно при радикулопатии L4 корешка у пожилых пациентов со стенозом позвоночного канала. Грыжи диска на уровне L3–L4 встречаются очень редко.
Слабость при разгибании большого пальца и стопы указывает на вовлечение корешка L5 (рис. 4). Для поражения корешка S1 характерен парез икроножной мышцы (больной не может ходить на носках).
Оценка чувствительности кожи голени и стопы (рис. 4) также позволяет оценить уровень поражения. Радикулопатия S1 вызывает гипестезию по задней поверхности голени и наружному края стопы. Сдавление корешка L5 приводит к гипестезии тыльной поверхности стопы, большого пальца и I межпальцевого промежутка.
Быстрое неврологическое обследование
При первичном обращении пациента с БНЧС и корешковыми симптомами неврологическое обследование может быть ограничено лишь несколькими тестами: оценкой силы тыльного сгибания/разгибания стопы и большого пальца (как вариант – ходьба на носках и пятках), коленного и ахиллового рефлексов, проверкой чувствительности стопы и голени, а также пробой Ласега. Такое сокращенное обследование позволяет выявить клинически значимую радикулопатию, связанную с грыжей диска поясничного отдела позвоночника. Если через месяц улучшение не наступает, необходимо дальнейшее обследование или направление к специалисту. При прогрессировании симптомов обследование должно быть проведено безотлагательно.
Рис. 1.
Вырианты сдавления корешков спинного мозга на поясничном уровне позвоночника
Таблица 1.
Причины БНЧС
Заболевания | Ключи к диагнозу |
Неспецифическая БНЧС, вызванная механическими причинами: заболевания и повреждения костно-суставного и мышечно-связочного аппаратов | Боль локализуется в люмбосакральной области, нет корешковых симптомов |
Ишиалгия (чаще грыжа диска L4-L5 и L5-S1) | Корешковые симптомы со стороны нижних конечностей, положительный тест с поднятием выпрямленной ноги (прием Ласега) |
Перелом позвоночника (компрессионный перелом) | Предшествующая травма, остеопороз |
Спондилистез (соскальзывание тела вышележащего позвонка, чаще на уровне L5-S1 | Физическая нагрузка и занятия спортом – частые провоцирующие факторы; боли усиливается при разгибании спины; рентгенография в косой проекции выявляет дефект межсуставной части дужек позвонка |
Злокачественные заболевания (миеломная болезнь), метастазы | Необъяснимая потеря массы тела, лихорадка, изменения при электрофорезе белков сыворотки, злокачественные заболевания в анамнезе |
Заболевания соединительной ткани | Лихорадка, увеличение СОЭ, антинуклеарные антитела, склеродерма, ревматоидный артит |
Инфекции (дисцит, туберкулез и остеомиелит позвоночника, эпидуральный абсцесс) | Лихорадка, введение препаратов парентерально, туберкулез в анамнезе или положительная туберкулиновая проба |
Аневризма брюшного отдела аорты | Больной мечется, боли не уменьшаются в покое, пульсирующая масса в животе |
Синдром “конского хвоста” (опухоль, срединная грыжа диска, кровоизлияние, абсцесс. опухоль | Задержка мочи, недержание мочи или кала, седловидная анестезия, выраженная и прогрессирующая слабость нижних конечностей |
Гиперпаратиреоз | Постепенное начало, гиперкальциемия, камни в почках, запоры |
Анкилозирующий спондилит | В большинстве случаев мужчины 3-го десятилетия жизни, утренняя скованность, положительный HLA-В27 антиген, увеличение СОЭ |
Нефролитиаз | Коликообразные боли в боковых отделах с иррадиацией в пах, гематурия, невозможность найти удобное положение тела |
Рис. 2.
Cтеноз позвоночного канала
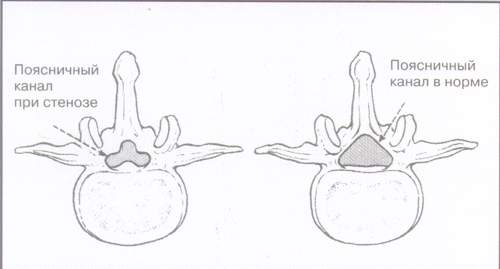
За счет разрастания остеофитов канал приобрел характерную форму трилистника. Возможное в этом случае сдавление как отдельного корешка, так и корешков конского хвоста приводит к моно– или полирадикулопатии. Нередко при стенозе позвоночного канала возникает псевдоперемежающая хромота: боль в пояснично-крестцовой области (возможно в ягодицах и ногах) появляется во время ходьбы и проходит, когда больной садится.
Таблица 2.
Тревожные симптомы при острой БНЧС
Анамнез
Злокачественные новообразования
Необъяснимая потеря масы тела
Иммунодефицит (ВИЧ-инфекция, сахарный диабет и др.)
Длительный прием стероидов
Внутривенное введение лекарственных (наркотических) препаратов
Инфекции мочевого тракта
Боль, усиливающаяся или не уменьшающаяся в покое
Лихорадка
Травмы, в зависимости от возраста (например, падение с высоты или автотравма у молодых пациентов, падение с высоты роста или поднятие тяжестей у пожилых лиц или пациентов с потенциально возможным остеопорозом)
Задержка или недержание мочи
Недержание мочи или кала
Физикальное обследование
Седловидная анестезия (рис. 3)
Потеря тонуса анального сфинктера
Выраженные/прогрессирующие двигательные нарушения в нижних конечностях
Локальная болезненность при пальпации и перкуссии остистых отростков позвоночника
Значительное ограничение объема движений в позвоночнике
Неврологические симптомы, продолжающиеся более одного месяца
Таблица 3.
Показания к рентгенографии при острой БНЧС
Возраст старше 50 лет
Травма позвоночника
Двигательные нарушения
Необъяснимая потеря массы тела
Подозрение на анкилозирующий спондилит
Злоупотребление алкоголем и наркомании
Злокачественные новообразования в анамнезе
Применение кортикостероидов
Температура тела і 380С
Боль в покое
Повторное обращение с БНЧС в течение месяца и без улучшения
Рис. 3.
Седловидная анестезия
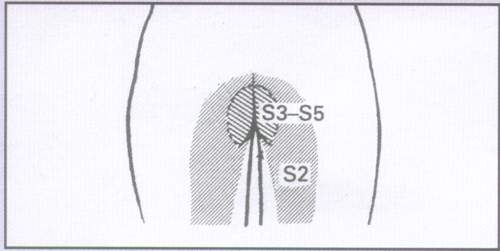
Седловидная анестезия часто является проявлением синдрома конского хвоста, который помимо анестезии может включать в себя: двустороннюю ишиалгию, внезапное появление задержки или недержания мочи, недержание кала, нижний вялый парапарез.
Рис. 4.
Симптомы поражения корешков L4-S1
Таблица 4.
Критерии Waddel
Тест | Неадекватная реакция |
| Болезненность | Поверхностная (при незначительном надавливании) и несоответствующая анатомическим структурам |
| Симуляция | |
Аксиальная нагрузка | Вертикальная нагрузка на голову стоящего пациента вызывает БНЧС |
Ротация | Пассивная ротация плечевого пояса и таза в одной плоскости вызывает БНЧС |
| Несоответствие симптомов | Несоответствие между симптомами при проведении пробы с поднятием выпрямленной ноги в положении сидя и лежа |
| Региональные расстройства | |
Мышечная слабость | По типу “зубчатого колеса” |
Чувствительность | Утрата чувствительности, не соответствующая дерматому |
| Чрезмерная реакция пациента | Чрезмерное гримасничанье, говорливость или тремор при обследовании |
Лабораторные тесты
Как правило, на начальных этапах обследования пациентов с острыми БНЧС лабораторные исследования не нужны. При подозрении на опухоль или инфекционный процесс необходимы общий анализ крови и СОЭ. Другие исследования крови рекомендуются только при подозрении на какое-либо первичное заболевание, например, анкилозирующий спондилит или миелому (анализ на HLA-B27 и электрофорез белков сыворотки соответственно). При подозрении на патологию мочевыводящих путей показан общий анализ мочи.
Для выявления метаболических заболеваний костей определяют уровни кальция, фосфатов и активность щелочной фосфатазы.
Рентгенологическое исследование
Показания к проведению рентгенографического исследования при острой БНЧС перечислены в табл. 3.
Проводить ренгенографию позвоночника всем больным с БНЧС не имеет смысла, так как те или иные изменения можно обнаружить практически у всех пациентов. На ренгенограмме пациента не предъявляющего жалоб на боли в спине могут быть выраженные изменения (остеохондроз, деформирующий остеоартроз, сакрализация или люмбализация позвонков). Напротив, у пациента с БНЧС изменения могут быть минимальными.
Если имеет место синдром конского хвоста или прогрессирующая мышечная слабость, показано проведение компьютерной томографии, магнитно-резонансной томографии, миелографии. Проведение этих исследований целесообразно также при подготовке к хирургическому вмешательству.
Лечение
Большинству пациентов с острой БНЧС показано лишь симптоматическое лечение. При этом, около 60% пациентов отмечают улучшение в течение первых 7 дней лечения и подавляющее большинство – в течение 4 нед. Пациентов следует проинструктировать, что в случае ухудшения двигательных или сенсорных функций, усиления боли, появления расстройств функций тазовых органов им следует незамедлительно обратиться к врачу повторно для продолжения обследования.
По мере уменьшения болей пациентов следует постепенно возвращать к нормальной деятельности. Показано, что сохранение активности в пределах, которые позволяет боль, способствует более быстрому выздоровлению, чем постельный режим или иммобилизация поясничного отдела.
Пациентам с такой патологией помогают также умеренные физические упражнения с минимальной нагрузкой на спину.
Лекарственные средства, применяемые при острой БНЧС, включают нестероидные противовоспалительные средства (НПВС) и парацетамол. Возможно также использование миорелаксантов. Показано, что пациенты, принимающие опиоидные анальгетики, возвращаются к нормальной деятельности не быстрее, чем принимающие НПВС или парацетамол. Миорелаксанты оказывают больший обезболивающий эффект, чем плацебо, но не имеют преимуществ перед НПВС. Пероральные глюкокортикоиды и антидепрессанты не оказывают эффекта у таких больных, и их применение не рекомендуется.
В настоящее время появились новые препараты, воздействующие непосредственно на уровне спинного мозга, что позволяет избежать множества нежелательных явлений, характерных для перечисленных выше групп препаратов. Первым представителем нового класса веществ избирательных активаторов калиевых каналов нейрона (SNEPCO = selective neuronal potassium channel opener) является флупиртинi. Он обладает сочетанием болеутоляющих и миорелаксирующих свойств, что особенно важно при лечении болей опорно-двигательного аппарата и мышечных спазмов.
Наибольший эффект от флупиртина следует ожидать при болевых синдромах, патогенез которых является как бы зеркальным отражением свойств препарата. Учитывая, что он обладает как обезболивающим, так и миорелаксирующим действием, то это те острые и хронические заболевания, при которых боли вызываются мышечным спазмом, в особенности боли опорно-двигательного аппарата (шеи и спины), мышечные спазмы при заболеваниях суставов.
В отличие от традиционно применяемых обезболивающих средств (НПВС, опиоидных анальгетиков, миорелаксантов), он не ингибирует циклооксигеназу, не обладает опиоидным и общерасслабляющим действ
