Боли в пояснице надпочечники симптомы

Чтобы получить детальное представление о том, как болят надпочечники и о симптомах, которые сопутствуют прогрессированию заболеваний, стоит обратиться к природе гормонального сбоя, произошедшего в организме пациента.
Проявления заболеваний желез, расположенных над почками, имеют свои характерные особенности, которые определяются недостатком или избытком продуцирования в организме конкретного гормона.
Например, при дефиците выработки альдостерона вместе с уриной из организма выходит натрий, что, в свою очередь, становится причиной снижения кровяного давления.
Когда кортизол начинает продуцироваться в тех количествах, которые выходят за пределы нормы, развивается серьезное заболевание – надпочечниковая недостаточность. При тяжелых клинических случаях оно способно угрожать жизни больного.
Своевременное распознавание симптомов болезней надпочечников является главным условием для действенного лечения и позитивного прогноза.
Дефицит или избыток гормонов
Заболевания желез протекают как с нарушениями гормональных функций, так и без них.
Недостаток гормонов, вызывающих боль и прочие симптомы, провоцируется надпочечниковой недостаточностью первичного или вторичного типа, острой или хронической формы.

Гормоны надпочечников
Избыток гормонов возникает, как правило, по другим причинам, среди которых:
- различные опухоли мозговой зоны;
- новообразования пучковой, клубочковой и сетчатой зон;
- опухоли смешанного типа;
- дисфункции и гипертрофия коры надпочечников.
В других случаях патологии желез протекают без выраженных проблем со стороны эндокринной системы за счет образования опухолей, не обладающих гормональной активностью.
Признаки дисфункции желез
Чтобы определить, как болят надпочечники, и главное – какие симптомы присущи заболеваниям, понадобится детально рассмотреть патологии, диагностируемые у пациентов, последствия их развития.

Артериальное давление
В любом возрасте следует прислушиваться к своему организму и к мысли о том, что железы работают неправильно. Должны насторожить следующие симптомы:
- чересчур быстрая утомляемость;
- слабость мышц и учащение случаев судорог;
- раздражительность и нервозность;
- сбои со стороны ЦНС;
- диспепсические расстройства;
- пониженное или повышенное артериальное давление;
- возникновение пигментированных участков тела, как правило, не закрытых одеждой.
Данные симптомы в большей или меньшей степени характерны для заболеваний надпочечников, о которых более подробно описано далее.
Проявления болезни Аддисона
Одной из самых распространенных патологий надпочечников, с симптомами которых сталкивается большая часть пациентов, является болезнь Аддисона.
Как уже было сказано, развивается недуг вследствие первичной или вторичной надпочечниковой недостаточности.

Гипофиз
В первом случае речь идет о поражении тканей самих желез, во втором – при заболеваниях головного мозга, следствием которых является задействование гипофиза или гипоталамуса.
Если взять за основу статистику диагнозов, то клинических случаев болезни Аддисона по первичному типу недостаточности фиксируется на порядок меньше, чем по вторичному, для которого не характерна кожная пигментация.
Симптомы и боль в надпочечниках могут долго не проявлять себя. Спровоцировать недостаточное функционирование желез способны различные факторы, однако главной причиной считают ослабление иммунных сил.
В то же время, вызвать Аддисонову болезнь надпочечников могут такие заболевания как:
- туберкулез почек и надпочечников;
- поражения грибковыми микроорганизмами;
- ВИЧ, СПИД;
- сбои белкового метаболизма;
- полное или частичное удаление желез.

Надпочечниковая недостаточность
К основным проявлениям надпочечниковой недостаточности при развивающейся болезни Аддисона присоединяются такие симптомы:
- слабость в теле после переживаний;
- отсутствие аппетита;
- снижение массы тела;
- развитие восприимчивости к вирусным респираторным инфекциям;
- непереносимость ультрафиолетовых лучей;
- потемнение сосков, губ, слизистых;
- тахикардия при гипотонии;
- учащение ночных позывов в туалет.
Стоит отметить также, что у мужчин и женщин нередко возникает головная боль, снижается либидо. Больные отмечают у себя нарушения в мозговой деятельности, памяти, снижение концентрации внимания.
Кроме того, у женщин старше 30 лет происходит выпадение волос, прорастающих в подмышечных впадинах, паху.
Как распознать гиперальдостеронизм?
Патология представляет собой нарушение функций надпочечников, вызванное повышенной выработкой гормона альдостерона.
Негативно повлиять на работу желез и причинить недуг могли нарушения печени, а также почечная или сердечная недостаточность, приводящая к дисфункции надпочечников.

Аритмия
А так же поражения гипофиза и разрастание раковых опухолей, длительное течение инфекционного процесса.
Симптомы гиперальдостеронизма прогрессируют, и не заметить их в какой-то момент становится невозможно.
Признаки данной болезни надпочечников можно назвать:
- мышечный гипотонус;
- мигрень и головная боль;
- сердечная аритмия и тахикардия;
- постоянное ощущение разбитости, усталости даже после сна;
- учащение позывов в туалет;
- судороги;
- отечность конечностей;
- нарушения стула.
Особенности синдрома Иценко-Кушинга
Синдром Иценко-Кушинга, скорее, не называют самостоятельным заболеванием надпочечников.
Данный симптомокомплекс зачастую является следствием новообразования или злокачественной опухоли другого органа. Основными признаками синдрома Иценко-Кушинга, который чаще встречается у женщин, считают:

Синдром Иценко-Кушинга
- развитие артериальной гипертензии;
- увеличение массы тела в «мужских» зонах;
- приобретение лицом лунообразной формы;
- сбои в обмене глюкозы;
- атрофия и снижение тонуса мышечной ткани;
- отсутствие менструаций;
- развитие остеопороза;
- цефалгия, мигрень;
- нарушенное кровоснабжение, хрупкие капилляры;
- оволосение в нехарактерных для женщин местах (рост бороды, усов).
Симптоматика при болезни Нельсона
Синдромом Нельсона называют патологическое состояние надпочечников, с их явно выраженной дисфункцией, которая развивается как следствие удаления желез при синдроме Иценко-Кушинга.

Альдостерома
Характерной особенностью болезни Нельсона считают снижение зрительных способностей, их остроты, ухудшение работы вкусовых рецепторов, практически постоянные головные боли.
При синдроме Нельсона происходит повышенная пигментация отдельных участков кожи.
Опухоли являются одними из самых часто диагностируемых проблем с надпочечниками. Новообразования различной природы (доброкачественные и злокачественные) несут в себе серьезные осложнения и риск жизни пациента.
В большинстве случаев в ходе обследования диагностируются доброкачественные опухоли, среди которых:
- альдостерома;
- глюкокортикостерома;
- феохромацитома;
- кортикоэстрома.
Симптомы опухолей надпочечников имеют немало своих особенностей в сравнении с общей клинической картиной, возникающей при недостаточности работы желез.
К тому же, не зная ничего о причинах развития заболевания, достаточно тяжело предпринимать какие-либо лечебные действия по купированию симптоматики.
Поскольку основной задачей надпочечников без сомнений является продуцирование гормонов, влияющих на обмен веществ, уровень артериального давления, проявления новообразования во многом зависят от чрезмерной выработки конкретного вещества.
Чаще всего симптомы опухолевого заболевания надпочечников становятся очевидными:
- постоянно сбивающийся сердечный ритм;
- упадок сил и атрофия мускулатуры;
- учащения ночных позывов к испражнению мочевого пузыря;
- повышение потоотделения;
- панические атаки;
- страх;
- одышка;
- тянущая боль в поясничной области;
- бледность кожных покровов;
- изменение во внешности, приобретение черт противоположного пола;
- чувство ломоты в суставах, синюшность тканей;
- судороги и озноб, нестихающая дрожь.
Сухость во рту является следствием повышения уровня сахара в крови. При отсутствии каких-либо лечебных действий, направленных на борьбу с увеличивающейся опухолью, больного могут ожидать осложнения в виде инсульта, отека легких, кровоизлияние в сетчатку глаза.
Диагностические процедуры
Проявление симптомов при дисфункциях надпочечников зачастую можно наблюдать тогда, когда патология давным-давно прошла начальную стадию своего развития.

МРТ
Так, чтобы диагностировать болезнь, понадобится целый комплекс исследовательских процедур. Назначением диагностики занимается лечащий врач.
Как правило, для постановки верного диагноза больному придется:
- Обследоваться на гормоны, чтобы выявить, какие вещества в крови преобладают, а каких – недостает;
- Пройти ультразвуковой скрининг почек и надпочечников, который способен увидеть наличие новообразований;
- Для распознания их природы больному могут назначить МРТ или КТ.
Полученные результаты исследования позволяют врачу получить развернутую картину заболевания и предпринять попытки по выяснению причин болезни.
Если нарушения произошли и в других системах организма, лечение составляется с учетом данного фактора. Консервативная терапия или хирургическое вмешательство проводится в соответствии с симптомами болезней надпочечников.
Лечение и профилактика
Чтобы восстановить здоровье пациента, действия специалистов в первую очередь направляются на устранение главной провоцирующей причины патологии, налаживание нормальной функциональности желез, а после – установление нормального фона гормонов.
На начальных стадиях развития болезней надпочечников, недостаточности желез и слабой выраженности симптомов, врачи прописывают медикаментозные средства.
Синтетические гормоны, которые принимают под наблюдением врача, со временем восстанавливают сложившийся дефицит или переизбыток веществ.
Если на протяжении определенного периода времени лекарственное лечение не дает никаких результатов, пациентам показано оперативное вмешательство, которое, как правило, заключается в удалении одной или обеих больных желез.
При любой из болезней надпочечников у врача и пациента всего два выхода: вмешаться в полость с помощью эндоскопа или провести более травматичную операцию, подразумевающую глубокий разрез тканей.
Последствием полостного проникновения станет продолжительное заживление.

Лапароскопическая процедура
Лапароскопическая процедура отличается меньшей инвазивностью и возможностью скорейшей реабилитации.
При вовремя начатом лечении прогноз на выздоровление благоприятен. Осложнить процесс выздоровления способны сбои, вызванные другими нарушениями в организме больного.
Говоря о профилактике заболеваний, вызванных недостаточностью надпочечников, недопущении проявления симптомов, следует уяснить, что лучшими способами предотвращения недуга станут следующие меры:
- недопущение стрессовых ситуаций, волнений и переживаний;
- соблюдение основ здорового образа жизни;
- прохождение периодического комплексного обследования;
- обращение к специалистам при первых подозрениях, без экспериментов и самолечения.
Только качественная терапия положит конец заболеваниям надпочечников и позволит предотвратить наступления опасных для здоровья и жизни больного последствий.
Источник
Причиной появления болей в спине и пояснице становятся заболевания позвоночника, внутренних органов, ущемление мышц. К этому приводят частые стрессы, физические нагрузки, нарушения гормонального фона, сопутствующие патологии. Самостоятельно диагностировать заболевание невозможно. Только врач на основании анамнеза, лабораторных, инструментальных исследований может поставить окончательный диагноз и назначить лечение.
1 Характеристика болей в спине и пояснице
Боль в пояснице может быть разного характера. Больные не могут свободно двигаться, разогнуться. Симптом появляется при переохлаждении мышц, наличии дегенеративных процессов, остеохондроза. Учитывая локализацию, можно поставить предварительный диагноз.
К появлению болезненности в пояснице приводят следующие патологии:
- сакроилеит;
- пиелонефрит;
- гломерулонефрит;
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- амилоидоз;
- сколиоз, патологические лордозы и кифозы;
- межпозвоночные грыжи позвоночного отдела;
- травмы;
- ретроцекальное расположение аппендицита.
Узнать патологию, локализующуюся в области поясницы, можно по таким признакам:
- болезненность при поворотах туловища в стороны, наклонах, в положении лежа на спине;
- неприятные ощущения после поднятия тяжестей, длительной ходьбы или продолжительного пребывания в определенной позе;
- появление острой боли, заставляющей принять вынужденное положение, не двигаться;
- усиление болей в ночной период;
- иррадиация боли в бедро, ягодицу;
- облегчение симптоматики после использования корсетов, согревающих мазей.
К появлению болей могут привести следующие заболевания спины:
- межпозвоночные грыжи;
- радикулит;
- остеохондроз.
Наиболее характерным симптомом патологий спины являются постоянные острые боли, которые усиливаются при движении и не сопровождаются повышением температуры тела. При пальпации длиннейшей мышцы спины отмечается усиление болезненности.
Болезненность спины появляется также с возрастом – у мужчин после 35 лет, в это время увеличивается нагрузка на позвоночник. У мужчин, которые подвергаются регулярным физическим нагрузкам, развивается остеохондроз поясничного отдела позвоночника.
К появлению неприятных симптомов в спине приводит также нарушение работы органов пищеварительного тракта, например, панкреатит. При последнем появляются опоясывающие боли, которые захватывают участок эпигастрия и часть спины. Возникает тошнота, рвота, диарея, наблюдается снижение уровня глюкозы в крови.
Боль может возникнуть по всей спине или по одной стороне. Например, сакроилеит (радикулит) вызывает левостороннюю или правостороннюю боль в спине. При ущемлении седалищного нерва болезненность и онемение конечностей возникает с одной стороны. Самолечением заниматься нельзя, при появлении симптомов необходимо сразу обращаться к врачу.
Почему болит половой член у мужчин: основные причины и разновидности заболеваний
2 Проявление болезней почек
Болезненность в почках преимущественно имеет односторонний характер. Чаще поражается именно правая почка, за счет анатомических особенностей.
Нарушения нормального функционирования почек приводят к появлению тянущей, колющей, ноющей боли. Она локализуется ниже лопаток, на участке под ребрами выше таза, отдает в нижнюю часть живота, область паха и половых органов, бедра.
Понять, что имеют место заболевания почек, можно по таким симптомам:
- постоянная болезненность, которая не связана с физическими нагрузками, сменой положения тела;
- нарушения со стороны мочеиспускания, боль при посещении туалета, примеси крови в моче;
- гипертермия;
- гипертензия;
- возникновение тошноты, рвоты, жидкого стула;
- появление отеков, желтизны под глазами и на голени после сна;
- нарушение аппетита, быстрая утомляемость, сонливость;
- положительный синдром Пастернацкого (при постукивании по пояснице в области почки возникает болезненность).
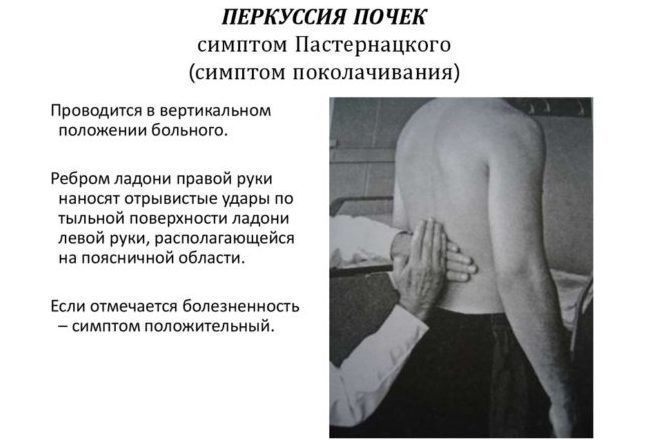
Проверка симптома Пастернацкого является важным элементом дифференциальной диагностики заболеваний почек и позвоночника.
Болезненность могут вызывать следующие патологии:
- гломерулонефрит;
- опухолевые заболевания почек;
- нефроптоз;
- гидронефроз;
- пиелонефрит;
- мочекаменная болезнь;
- туберкулез почек;
- тромбоз почечной артерии;
- злокачественные опухоли почек, мочеточника;
- атеросклероз почечных артерий.
Не всегда появление болезненности ниже лопатки говорит о наличии почечной патологии. Иногда такой симптом провоцируют болезни близлежащих органов.
При мочекаменной болезни возникает острая боль в спине, отдающая в половые органы. Болезненность не зависит от смены положения тела. Спровоцировать развитие пиелонефрита, гломерулонефрита может цистит, если воспаление с мочевого пузыря переходит на почки.
Болезненные чувства в нижних отделах спины, дискомфорт у мужчин могут быть вызваны патологиями мочеполовых органов.
Чрезмерное употребление алкоголя, пива повышает риск развития почечных болезней.
Гидронефроз почки: причины, симптомы, последствия и методы лечения
3 Сравнение патологий
Зная характерные проявления заболеваний почек и поясничного отдела позвоночника, можно правильно провести дифференциацию. Существует ряд симптомов, которые позволяют предположить ту или иную патологию:
| Поясничный отдел | Почки |
| Острая боль постоянного характера | Ноющая боль нарастающего характера |
| Температура в норме | Гипертермия |
| Усиление симптома при смене положения тела | Постоянная интенсивность проявления симптома, которая не зависит от движения |
| Показатели мочи в норме | Примеси крови, гноя, слизи в моче |
| Положительный эффект от применения медикаментов с согревающим эффектом, которые ослабляют боль | Невозможность снять симптом с помощью согревающих и противовоспалительных кремов и мазей |
Для патологий спины характерен спазм мышц на пораженном участке, жжение, покраснение. Когда болят почки, присутствует чувство тяжести, характерна односторонняя локализация, положителен синдром Пастернацкого. Проверить его наличие можно в домашних условиях.
Паренхиматозная киста почки: причины возникновения, симптомы и методы лечения болезни
4 Что следует предпринять?
У больных нередко возникают сложности при обращении к врачу преимущественно из-за того, что болезнями почек занимается уролог, нефролог, а патологиями спины – невропатолог, травматолог, остеопат. Самому распознать причину появления болезненности сложно, поэтому сразу необходимо обратиться к терапевту.
Симптом может появиться у ребенка, в таком случае нужно немедленно обращаться к педиатру.
Прием у терапевта включает следующие действия:
- изучение анамнеза жизни и заболевания;
- пальпация – прощупывание для определения увеличения почек;
- перкуссия – легкие постукивания, удары пальцами, ребром ладони для определения очага болезненности;
- назначение лабораторных и инструментальных исследований.
На основании полученных данных терапевт сможет отличить болезнь и направит человека к соответствующему специалисту для дальнейшего лечения. Поэтому важно четко объяснить врачу, в каком месте возникает болезненность. Приглушать симптомы патологий не рекомендуется, так как это может только усугубить течение заболевания.
Источник
Практически во всех процессах, происходящих в организме, участвует гормональная регуляция. За нее ответственна эндокринная система. Одним из органов, входящих в эндокринную систему, являются надпочечники. Они продуцируют гормоны, необходимые для обеспечения различных разновидностей обмена (липидный, углеводный, минеральный). Нарушение функциональной активности этих эндокринных структур отражается на работе всего организма.
Надпочечники: расположение и анатомические особенности
Парные эндокринные железы, находящиеся над верхним краем почек, называются надпочечниками. По форме они напоминают треугольник или пирамиду, особенно правый надпочечник. С левой стороны форма органа немного отличается (полумесяц). Расположение надпочечников соответствует нахождению 11-12 грудных позвонков. Эти железы внутренней секреции имеют выраженное кровоснабжение и лимфоотток.
Гистологическое строение надпочечников отличается от других эндокринных структур. Они состоят из 2 разновидностей тканей. При этом каждая из них обладает гормональной активностью. Верхний слой органа называется корковым. При эмбриогенезе он формируется из мезодермы. Корковый слой составляет около 80% ткани надпочечника.
В глубине надпочечника расположено мозговое вещество. В формировании этой ткани участвует симпатическая нервная система. В этом слое надпочечников происходит продукция таких веществ, как адреналин и норадреналин. Оба гормона, также считаются и медиаторами нервной системы.
По клеточному составу и функциональным особенностям корковое вещество подразделяется на 3 основные зоны:
-
 Самым верхним слоем является клубочковая зона. Она расположена под фиброзной капсулой, покрывающей орган. Эта зона ответственна за выделение минералокортикоидных гормонов, в частности – альдостерона.
Самым верхним слоем является клубочковая зона. Она расположена под фиброзной капсулой, покрывающей орган. Эта зона ответственна за выделение минералокортикоидных гормонов, в частности – альдостерона. - Средним слоем коры надпочечников считается пучковая зона. В ней вырабатываются глюкокортикоидные гормоны. Эти биологически активные вещества отвечают за множество функций. Кроме того, при некоторых заболеваниях применяются синтетически созданные глюкокортикоиды.
- Зоной, которая примыкает к мозговому веществу надпочечников, является сетчатый слой. В ней формируются андрогены – половые гормоны, присутствующие, как в женском, так и в мужском организме.
Заболевания надпочечников приводят к развитию их функциональной недостаточности. Выраженные нарушения могут возникнуть как при снижении продукции гормонов, так и при усилении их выработки.
Особенно опасна врожденная дисфункция коры надпочечников (ВКДН). Эта патология приводит к множественным сбоям в организме.
Чтобы диагностировать какое-либо заболевание, приводят различные анализы. Они помогают выявить причины поражения. Помимо этого, выполняют магнитно-резонансную томографию. Обследование необходимо, чтобы визуализировать опухоли и деструктивные изменения органов.
к оглавлению ↑
Функции надпочечников в организме
Деятельность надпочечников обусловлена выделением нормального содержания биологически активных веществ – гормонов. Если эта функция по каким-то причинам нарушается, возникает сбой в работе эндокринной системы. При этом появляются различные симптомы заболеваний надпочечников. К функциям коркового вещества относятся:
-
 Выработка альдостерона. Данный гормон синтезируется в клубочковой зоне. Альдостерон относится к группе минералокортикоидов. Его предназначение – поддержание ионного равновесия, нормальной осмолярности крови и водно-солевого обмена. Нарушение выработки этого гормона приводит к угнетению сердечной деятельности, гипотонии, спазмам мускулатуры.
Выработка альдостерона. Данный гормон синтезируется в клубочковой зоне. Альдостерон относится к группе минералокортикоидов. Его предназначение – поддержание ионного равновесия, нормальной осмолярности крови и водно-солевого обмена. Нарушение выработки этого гормона приводит к угнетению сердечной деятельности, гипотонии, спазмам мускулатуры. - Синтез и продукция гидрокортизона. Глюкокортикоидные гормоны необходимы, чтобы происходило образование глюкозы, а также усиление расщепления жиров. Кортизол считается контринсулярным гормоном, поэтому он участвует в углеводном обмене. Также, гормон усиливает метаболизм белков, а также потенцирует действие соматотропина. Помимо этого, кортизол способствует торможению воспалительных процессов.
- Продукция андрогенов. Эти гормоны вырабатываются не только в надпочечниках, но и в половых железах. В отличие от тестостерона, андрогены надпочечников обладают не такой выраженной активностью. Они усиленно продуцируются в пубертатный период, обеспечивая развитие вторичных половых признаков. К ним относят: изменение тембра голоса, рост волос на теле.
В мозговом веществе надпочечников образуется гормон, стимулирующий симпатическую нервную систему – адреналин. Его действия известны практически всем. Если уровень адреналина увеличен, это приводит к артериальной гипертензии, учащению пульса, нервозности и потливости. Снижение его содержания может вызвать гипотонию, уменьшение концентрации глюкозы, апатию. Как и кортизол, адреналин относят к контринсулярным гормонам.
Какой врач занимается проблемами надпочечников? Учитывая то, что эти органы продуцируют гормоны, при подозрении на их заболевание, стоит обратиться к эндокринологу или терапевту. Заниматься самолечением в подобном случае бесполезно, так как всем больным требуется заместительная терапия гормонами. Боль в области надпочечников может свидетельствовать о серьезной проблеме, поэтому греть область поясницы не рекомендуется до тех пор, пока причина неприятных ощущений не уточнена.
к оглавлению ↑
Патологии надпочечников: симптомы, диагностика, лечение
Патологические симптомы надпочечников свидетельствуют о нарушении их работы. В большей степени выражена не боль, а изменения со стороны других органов (кожные проявления, алопеция, снижение или увеличение АД). Нарушение работы надпочечников может быть врожденным и приобретенным (истощение).
Врожденная дисфункция коры надпочечников может возникнуть вследствие аномалий развития органов. При этом наблюдается снижение выработки всех гормонов. Ребенок, как и взрослый человек, может заболеть опухолевыми патологиями, воспалительными и деструктивными процессами. Существует несколько часто встречающихся заболеваний, при которых поражены надпочечники. Симптомы их существенно не отличаются у взрослых и детей. К ним относятся:
-
 Болезнь или синдром Иценко-Кушинга. Возникает, если в большом количестве синтезируется кортизол. Может быть первичным – при избытке АКДГ – гормона передней доли гипофиза. Симптомы патологии: появление растяжек на коже живота багрового цвета (стрии), ожирение по висцеральному типу, гирсутизм, снижение либидо, бесплодие, нарушение менструального цикла, повышение АД, головная боль, нарушение толерантности к глюкозе.
Болезнь или синдром Иценко-Кушинга. Возникает, если в большом количестве синтезируется кортизол. Может быть первичным – при избытке АКДГ – гормона передней доли гипофиза. Симптомы патологии: появление растяжек на коже живота багрового цвета (стрии), ожирение по висцеральному типу, гирсутизм, снижение либидо, бесплодие, нарушение менструального цикла, повышение АД, головная боль, нарушение толерантности к глюкозе. - Болезнь или синдром Адиссона. Развивается, когда кортизол вырабатывается в малом количестве. К признакам патологии относятся: снижение АД, апатия или депрессивные состояния, похудание, мышечная слабость, тремор, снижение работоспособности. К данному заболеванию приводит истощение надпочечников.
- Синдром Конна. Развивается при усиленной выработке альдостерона. Симптомы заболевания: тахикардия, слабость, судорожные сокращения мышц, артериальная гипертония, чувство онемения в области рта, нижних конечностей. Характерным признаком патологии считается развитие несахарного диабета. Он проявляется жаждой, полиурией, полидипсией. При этом уровень глюкозы нормальный.
- Туберкулез надпочечников. Развивается при проникновении палочек Коха в органы гематогенным путем. Длительный туберкулез надпочечников приводит к деструкции коркового слоя. Помимо симптомов, указывающих на гормональную недостаточность, пациенты жалуются на боль. Также, выражены признаки интоксикации, ночная потливость, кашель.
- Феохромоцитома. Возникает при опухоли мозгового вещества. Характеризуется внезапными гипертоническими кризами.
Дисфункция коры надпочечников у детей наблюдается и при врожденных аномалиях. Чаще всего они связаны со снижением ферментативной активности 21-гидроксилазы. Клинически заболевание может проявляться адреногенитальным синдромом, гермафродитизмом, гирсутизмом. Синтез кортизола и альдостерона снижен.
 Диагностика включает специальные лабораторные анализы, определяющие содержание гормонов, а также инструментальные методы – КТ и МРТ. При подозрении на опухоли выполняется биопсия ткани.
Диагностика включает специальные лабораторные анализы, определяющие содержание гормонов, а также инструментальные методы – КТ и МРТ. При подозрении на опухоли выполняется биопсия ткани.
В зависимости от того, что именно привело к заболеванию, определяется тактика лечения. При сниженной гормональной активности проводится консервативная заместительная терапия. Если своевременно заняться лечением, то серьезные нарушения могут не развиться. Недостаточность коры надпочечников компенсируется препаратом Гидрокортизон. Принимать его необходимо пожизненно.
При туберкулезе надпочечников применяют традиционное лечение. Схема зависит от клинической группы, в которую определяют каждого пациента индивидуально. Терапия занимает около 1 года. К противотуберкулезным средствам относят антибиотики Изониазид, Ципрофлоксацин, ПАСК и т. д. Боль купируют анальгетиками. При повышенной выработке гормонов, вызванных опухолевыми процессами, применяется облучение органов. В некоторых случаях показана операция.



Все болезни надпочечников опасны развитием недостаточности органа, которая приводит к опасным осложнениям.
Среди них – сахарный и несахарный диабет, астенизация, судорожный синдром и дистрофия сердечной мышцы. Поэтому, при подозрении на заболевание необходимо срочно обследоваться.

Якутина Светлана
Эксперт проекта VseProPechen.ru
Статья помогла вам?
Дайте нам об этом знать – поставьте оценку
Загрузка…
Источник
