Боли в пояснице неприятный запах
Среди всех гинекологических заболеваний лидирующие позиции занимают различные воспалительные заболевания. Наиболее часто встречается воспаление придатков, которым болеют женщины детородного возраста – от 20 лет и старше.
В особо тяжелых случаях может проявиться тошнота и рвота. Хроническое воспаление придатков способствует усилению болевых ощущений и их диапазону. Поэтому к симптомам аднексита(воспаления яичников) можно отнести боль внизу живота, в крестце, в паху, и во влагалище. Хроническое воспаление может сопровождаться расстройствами менструального цикла, половой дисфункцией, выкидышами и развитием внематочной беременности.
Инфекция может попасть в организм половым путем (во время полового акта от зараженного партнера). В этом случае микроорганизмы проникают в придатки и вызывают воспалительный процесс. Это могут быть гонококки, хламидии, микоплазмы или трихомонады. Такому воспалению подвержены женщины, ведущие беспорядочную половую жизнь, а также у женщин, продолжающих половую жизнь сразу после родов или аборта.
Также заболевание вызывает активность микрофлоры, находящейся в организме или попавшей в него не половым путем (активация аутоинфекции). Стафилококки, кишечная палочка, стрептококки проникают в придатки и вызывают воспаление. Обычно они вызывают другие разновидности воспалений, однако вследствие некоторых причин, например общего снижения иммунитета или наличия других заболеваний в организме (, гайморит, дисбактериоз и даже обычный кариес ) эта микрофлора может стать агрессивной.
Воспалительные процессы в придатках нарушают целостность эпителия маточных труб. Из-за этого возникают спайки , делающие маточные трубы непроходимыми, что, в свою очередь, вызывает бесплодие.
Действия при появлении симптомов
- Чтобы не усугублять свое состояние, необходимо сразу же обратиться к врачу.
- Для постановки диагноза необходим мазок из влагалища и из шейки матки, который позволит определить характер микрофлоры.
- Пройти полностью назначенный курс лечения
Помните, что лечение должно проводиться только акушером-гинекологом!
ИНФЕКЦИИ ПЕРЕДАЮЩИЕСЯ ПОЛОВЫМ ПУТЕМ(ИППП)
ИППП – это большая группа микроорганизмов, являющихся в основном условно-опасными. В небольшом количестве они создают определенную «экологию» во влагалище, входя в состав его микрофлоры. В состав этой флоры также входят микроорганизмы, которые выполняют роль санитаров, препятствуя размножению вышеобозначенной условно-патогенной флоры. Но при снижении иммунитета происходит нарушение равновесия и развивается дисбактериоз влагалища.
Снижение иммунитета происходит при обострениях хронических заболеваний, при острых инфекционных заболеваниях ( таких как ОРВИ, грипп), а также после перенесённого эмоционального стресса или на фоне хронического стресса, развивающегося в течение длительного времени. Также снижение иммунитета может проходить на фоне беременности или резкой смены климата.
Каждое заболевание, передающееся половым путем имеет свои отличительные черты, но для всех них характерно хроническое течение и незначительная симптоматика. Чаще всего женщина не замечает заболевания. И лишь на фоне обычной простуды она отмечает усиление влагалищных выделений, дискомфорт в области половых органов, неопределённые периодические тянущие боли внизу живота, зуд.
ХЛАМИДИИ
Хламидии — микроорганизмы, паразитирующие в эпителиальных клетках больного, разрушая их.
Заражение происходит при половом контакте, причем не обязательно генитальном, а также оральном или анальном. Инкубационный период составляет в среднем от 7 до 14 дней.
Никаких проблем с лечением хламидий не существует. При правильном подборе антибактериального препарата, его дозировки и высчитанной продолжительности лечения, а также – что очень важно – при выполнении пациентом всех назначений врача лечение пройдет успешно. В большинстве стран Европы, а также в США и России стоимость лечения хламидиоза и других скрытых инфекций значительно ниже стоимости диагностики.
Скрытые инфекции – хламидии, уреаплазмы, микоплазмы, а также трихомонады всегда подлежат обязательному лечению у обоих партнеров, даже если заболел только один из них.
ОСЛОЖНЕНИЯ
Хламидиоз вызывает у мужчин воспаление придатка яичка (эпидидимит).
У женщин – заболевания шейки матки, воспаление придатков и трубное бесплодие. Во время беременности хламидиоз может вызвать серьезную патологию плода .
Также эта инфекция приводит к болезни Рейтера — тяжелому поражению суставов и глаз.
Контроль результата лечения хламидиоза и других скрытых ИППП должен проводиться не ранее чем через 3 недели после завершения приема лекарств. В течение нескольких недель или даже месяцев после успешно проведенного лечения симптомы могут сохраняться. Возобновление половой жизни возможно только после контрольного обследования обоих партнеров.
УРЕАПЛАЗМОЗ
Это мельчайшие микроорганизмы, которые не имеют и не нуждаются в собственной клеточной оболочке. Эта особенность позволяет им проникать в клетки организма-хозяина, поэтому часто они не видны для защитных клеток иммунитета. Таким образом уреаплазмы могут существовать в организме более 10 лет.У женщин уреаплазмоз встречается чаще, чем у мужчин.
Уреаплазмы получили свое названии из-за способности расщеплять мочевину – уреолиза. Поэтому уреаплазмоз – это мочевая инфекция, уреаплазмы не могут выжить без мочевины. Часто уреаплазмоз связан с заболеваниями мочевой системы, уретритами , хроничесими циститами и пиелонефритами.
Передаётся уреаплазма обычно половым путём. Также возможно заражение ребенка в процессе родов.
Инкубационный период длится около 1-го месяца. Развитие заболевания дальше зависит от иммунитета, наличия или отсутствия других заболеваний влагалища и от прочих причин.
Чаще всего никаких симптомов нет. Иногда пациенты могут предъявлять жалобы на более обильные, чем всегда выделения, дискомфорт в области наружных половых органах, жжение при мочеиспускании, непостоянные тянущие боли внизу живота и в пояснице.
УРЕАПЛАЗМА И БЕРЕМЕННОСТЬ
Уреаплазмы могут вести разрушительный процесс в матке, придатках, способствуя развитию осложнений, которые в могут привести к патологиям во время беременности. Поэтому в этот период необходимо сдать анализы на эту инфекцию и лечение, если она подтвердится.
Уреаплазмы не вызывают пороков развития у плода. Чаще всего инфицирование ребенка происходит во время родов при прохождении плода через зараженные родовые пути. Кроме того, уреаплазмоз может быть причиной невынашивания, угрозы прерывания беременности, преждевременных родов, а также эндометрита – одного из послеродовых осложнений.
Лчение во время беременности происходит чаще всего на 18-20 неделях.
ЛЕЧЕНИЕ
Лечение уреаплазмоза должно быть комплексным и длительным. В первую очередь назначают антибактериальные препараты. Но применения только антибиотиков бывает недостаточно. Уреаплазмы способны легко приспосабливать ся к воздействию антибиотиков в процессе лечения. В лечении также используются препараты, повышающие общий и местный иммунитет , и противогрибковые препараты, т.к. антибиотики могут спровоцировать молочницу. В комплекс лекарств входят также препараты, защищающие кишечник от воздействия антибиотиков.
Существует спорное мнение относительно необходимости лечить парнера, если у него инфекция не выявлена. Это решает лечащий врача и сами партнеры.
Во время беременности выбор препаратов ограничен, потому что могут использоваться только те препараты, прием которых разрешен во время беременности. Из антибиотиков – это Ровамицин, Эритромицин, Вильпрафен.
МИКОПЛАЗМОЗ
Микоплазмы – «роственники» уреаплазм. Они также не имеют собственной клеточной оболочки и всеми теми же качествами и свойствами, что и уреаплазмы. Поэтому подробно на микоплазме останавливаться не будем. Заболевание имеет те же симптомы, методы диагностики и принципы лечения, что и уреаплазмоз.
ГАРДНЕРЕЛЛЁЗ
Это заболевание не относится к ЗППП. Вызывается оно влагалищной гарднереллой и , по сути, является проявлением дисбактериоза влагалища. Т.е. это не воспаление во влагалище, поэтому заболевание получило ещё одно название – бактериальный вагиноз.
В отличие от других инфекций, у гарднереллёз симптоматика выраженная и специфическая. Это обильные жидкие выделения из влагалища белого или желтоватого цвета, которые имеют очень неприятный запах, напоминающий запах тухлой рыбы. Запах способен усиливаться после полового акта, а также во время или после менструации. Гарднереллез вызывает дискомфорт и жжение в области половых органов. При гинекологическом осмотре опытный врач может сразу поставить диагноз , так как выделения имеют слегка пенистый характерный вид. Хотя некоторых случаях симптомов опять-таки может и не быть, и гарднереллы можно обнаружить только при обследовании.
Дислоцируются гарднереллы непосредственно во влагалище. Дальше инфекция чаще всего не проникает, поэтому таких симптомов, как, например, боли внизу живота не бывает.
ГАРДНЕРЕЛЛЫ И БЕРЕМЕННОСТЬ
Гарднерелла может доставить массу неприятностей во время беременности. Не исключено, хоть и бывает очень редко, внутриутробное инфицирование.Также, гарднереллы могут вызвать воспаления матки после родов или аборта. Поэтому бактериальный вагиноз во время беременности нужно сразу лечить.
Обычно гарднереллы могут проявиться в обычном мазке на флору. Также для их выявления может быть использован метод ПЦР-диагностики.
ЛЕЧЕНИЕ
Лечение состоит из 2-х этапов. Сначала уничтожается инфекция,потом восстанавливается микрофлора во влагалище.
На первом этапе используют такие препараты, как фазижин, флагил, трихопол, клиндамицин.
Второй этап – длительный, может продолжаться 1 месяц и больше. Нужно набраться терпения. Если не восстановить микрофлору, заболевание вернется. В период лечения половая жизнь возможна, при условии, что партнеры пользуются презервативом..
У мужчин гарднереллы “приживаются” и не развиваются, поэтому лечения половых партнёров не требуется.
ВИРУС ПАПИЛЛОМЫ ЧЕЛОВЕКА
В последние годы к этой инфекции приковано внимание большинства исследователей и врачей практиков. Такой интерес объясняется тем, что совершенно точно доказана способность этой инфекции вызывать онкологические заболевания половых органов и у женщин, и у мужчин. Очень часто папилломавирусная инфекция, как и многие другие ЗППП, протекает бессимптомно, и способствует тем самым ещё большему её распространению в организме. Далеко не в каждом случае ВПЧ приводит к возникновению рака, однако почти в каждом случае рака виновен ВПЧ.
На сегодняшний день выявлено более 120 типов ВПЧ. Из них – 34 типа, которые поражают половые органы и область промежности. При этом каждый вирус отвечает только за свою «область».
КАК ПРОИСХОДИТ ЗАРАЖЕНИЕ этим вирусом
ВПЧ может передаваться при непосредственном контакте кожи и слизистых оболочек при:
- традиционном половом акте (это основной путь передачи инфекции)
- не традиционном половом акте (гомосексуальном или анальном сексе). Считается, что возможна передача ВПЧ и при орально – генитальном контакте
- во время родов при прохождении плода по инфицированным половым путям матери
- также не исключен и бытовой путь передачи инфекции – через банные принадлежности, руки, грязную одежду.
ФАКТОРЫ , провоцирующие развитие ВПЧ:
- ранняя половая жизнь, неразборчивые половые связи,
- большое количество партнёров,наличие других ЗППП (хламидий, микоплазм, уреаплазм),
- курениенеоднократные аборты,
- хронические заболевания половых органов (воспаление придатков, матки, влагалища),
- отягощённый анамнез (наличие рака шейки матки у ближайших родственниц).
- анальный секс
Инкубационный период составляет от 1-го до 8 месяцев. Чаще всего заражению ВПЧ подвержены молодые люди в возрасте от 17 до 26 лет. Это связано с повышенной сексуальной активностью в этом возрасте. Однако это не значит, что лица более старшего возраста не могут быть инфицированы .
Иногда вирус может самостоятельно покинуть организм. И происходит это как раз чаще у молодых людей 30 лет. К сожалению, если вирус попал в организм после 35 лет, вероятность что он самостоятельно, без лечения, покинет организм, небольшая.
Инфекция может протекать в 3-х формах:
- Бессимптомно. В этом случае отсутствуют какие-либо изменения и нарушения, но зараженный партнер может передать инфекцию половым путем. Это – латентная форма .
- Пациентки могут жаловаться на такие симптомы как: выделения из влагалища, зуд, жжение, чувство сухости и дискомфорта в области наружных половых органах, усиливающийся после полового акта. При этом обычный гинекологический осмотр не выявит каких-либо изменений в области половых органов. Но при детальном обследовании, например при кольпоскопии могут быть выявлены изменении. Это – субклиническая форма протекания инфекции.
- Наконец, самым частым симптомом ВПЧ являются кондиломы. Это разновидность бородавок, располагающихся на слизистой половых органов: у входа во влагалище, в области клитора, ануса, уретры, на стенках влагалища. Изредка кондиломы обнаруживаются на коже половых губ и промежности. Это симптомы клинической формы инфекции.
Кондиломы –это кожные разрастания, внешне напоминающие петушиный гребень . Кондиломы могут быть на ножке или на основании. По цвету они не отличаются ничем от цвета окружающих тканей.
Выявляется ВПЧ методом ПЦР – диагностики.
ЛЕЧЕНИЕ
Кондиломы удаляют химическим (при помощи различных лекарственных средств) путем, при помощи лазера или методом криодеструкции. Далее проводится лечение, направленное на повышение иммунитета организма. При этом используются то влагалищные и ректальные свечи для местного иммунитета и различные препараты, стимулирующие общий иммунитет – в виде таблеток или вводимые внутримышечно.
Необходимо обследовать партнера на данное заболевание. Во время лечения половой акт возможен при использовании презерватива.
БЕРЕМЕННОСТЬ И ВПЧ
Если ВПЧ выявлен в период планирвоания беременности, необходимо комплексное обследование: мазки на все ЗППП, мазок на онкоцитологию, кольпоскопия (осмотр половых путей под микроскопом). Также нужно провести обследование полового партнёра.
Если инфекция будет выявлена, необходимо её лечение и удаление имеющихся кондилом до наступления беременности.Бессимптомное носительство ВПЧ НЕ ЯВЛЯЕТСЯ противопоказанием для беременности.Если кондиломы выявлены после наступления беременности, проводится их . Желательно сделать это в 1-м триместре. Для этого используются химические и физические методы. Также назначаются препараты, повышающие иммунитет (такие как Генферон, Виферон, Иммунофан)
Вопрос о кесаревом сечении в каждом случае решается индивидуально.
Профилактика ЗППП
- здоровый образ жизни
- уменьшение количества половых партнёров,
- регулярное посещение гинеколога.
- использование контрациептивов, в частности, барьерных методов (презервативов).
- приём витаминов и растительных препаратов, повышающих иммунитет
В течение последнего года всё более активно пропагандируется профилактическая вакцина «Гардасил». Она способна защитить от инфицирования наиболее часто встречаемых типов ВПЧ. Нужно отметить, что вакцина обладает не лечебным, а профилактическим действием. Но, если у вас выявлен какой-либо из типов ВПЧ, например, 16-й, вакцину всё равно лучше ввести, т.к. она защитит Вас от других типов. Наличие в организме вируса ВПЧ не является противопоказанием для её введения. Вакцина не вызовет осложнения течения инфекции.
Вакцина имеет возрастные ограничения, она вводится до 26 лет включительно. Но в настоящее время проводятся исследования по изучению действия вакцины на организм женщин старшего возраста.
Источник
Причиной появления болей в спине и пояснице становятся заболевания позвоночника, внутренних органов, ущемление мышц. К этому приводят частые стрессы, физические нагрузки, нарушения гормонального фона, сопутствующие патологии. Самостоятельно диагностировать заболевание невозможно. Только врач на основании анамнеза, лабораторных, инструментальных исследований может поставить окончательный диагноз и назначить лечение.
1 Характеристика болей в спине и пояснице
Боль в пояснице может быть разного характера. Больные не могут свободно двигаться, разогнуться. Симптом появляется при переохлаждении мышц, наличии дегенеративных процессов, остеохондроза. Учитывая локализацию, можно поставить предварительный диагноз.
К появлению болезненности в пояснице приводят следующие патологии:
- сакроилеит;
- пиелонефрит;
- гломерулонефрит;
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- амилоидоз;
- сколиоз, патологические лордозы и кифозы;
- межпозвоночные грыжи позвоночного отдела;
- травмы;
- ретроцекальное расположение аппендицита.
Узнать патологию, локализующуюся в области поясницы, можно по таким признакам:
- болезненность при поворотах туловища в стороны, наклонах, в положении лежа на спине;
- неприятные ощущения после поднятия тяжестей, длительной ходьбы или продолжительного пребывания в определенной позе;
- появление острой боли, заставляющей принять вынужденное положение, не двигаться;
- усиление болей в ночной период;
- иррадиация боли в бедро, ягодицу;
- облегчение симптоматики после использования корсетов, согревающих мазей.
К появлению болей могут привести следующие заболевания спины:
- межпозвоночные грыжи;
- радикулит;
- остеохондроз.
Наиболее характерным симптомом патологий спины являются постоянные острые боли, которые усиливаются при движении и не сопровождаются повышением температуры тела. При пальпации длиннейшей мышцы спины отмечается усиление болезненности.
Болезненность спины появляется также с возрастом – у мужчин после 35 лет, в это время увеличивается нагрузка на позвоночник. У мужчин, которые подвергаются регулярным физическим нагрузкам, развивается остеохондроз поясничного отдела позвоночника.
К появлению неприятных симптомов в спине приводит также нарушение работы органов пищеварительного тракта, например, панкреатит. При последнем появляются опоясывающие боли, которые захватывают участок эпигастрия и часть спины. Возникает тошнота, рвота, диарея, наблюдается снижение уровня глюкозы в крови.
Боль может возникнуть по всей спине или по одной стороне. Например, сакроилеит (радикулит) вызывает левостороннюю или правостороннюю боль в спине. При ущемлении седалищного нерва болезненность и онемение конечностей возникает с одной стороны. Самолечением заниматься нельзя, при появлении симптомов необходимо сразу обращаться к врачу.
Почему болит половой член у мужчин: основные причины и разновидности заболеваний
2 Проявление болезней почек
Болезненность в почках преимущественно имеет односторонний характер. Чаще поражается именно правая почка, за счет анатомических особенностей.
Нарушения нормального функционирования почек приводят к появлению тянущей, колющей, ноющей боли. Она локализуется ниже лопаток, на участке под ребрами выше таза, отдает в нижнюю часть живота, область паха и половых органов, бедра.
Понять, что имеют место заболевания почек, можно по таким симптомам:
- постоянная болезненность, которая не связана с физическими нагрузками, сменой положения тела;
- нарушения со стороны мочеиспускания, боль при посещении туалета, примеси крови в моче;
- гипертермия;
- гипертензия;
- возникновение тошноты, рвоты, жидкого стула;
- появление отеков, желтизны под глазами и на голени после сна;
- нарушение аппетита, быстрая утомляемость, сонливость;
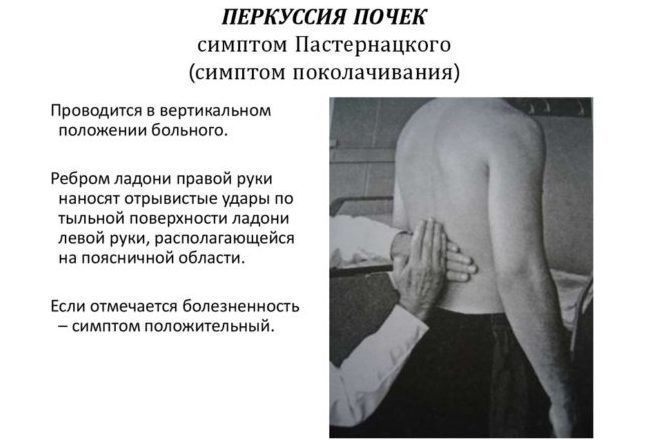
- положительный синдром Пастернацкого (при постукивании по пояснице в области почки возникает болезненность).

Проверка симптома Пастернацкого является важным элементом дифференциальной диагностики заболеваний почек и позвоночника.
Болезненность могут вызывать следующие патологии:
- гломерулонефрит;
- опухолевые заболевания почек;
- нефроптоз;
- гидронефроз;
- пиелонефрит;
- мочекаменная болезнь;
- туберкулез почек;
- тромбоз почечной артерии;
- злокачественные опухоли почек, мочеточника;
- атеросклероз почечных артерий.
Не всегда появление болезненности ниже лопатки говорит о наличии почечной патологии. Иногда такой симптом провоцируют болезни близлежащих органов.
При мочекаменной болезни возникает острая боль в спине, отдающая в половые органы. Болезненность не зависит от смены положения тела. Спровоцировать развитие пиелонефрита, гломерулонефрита может цистит, если воспаление с мочевого пузыря переходит на почки.
Болезненные чувства в нижних отделах спины, дискомфорт у мужчин могут быть вызваны патологиями мочеполовых органов.
Чрезмерное употребление алкоголя, пива повышает риск развития почечных болезней.
Гидронефроз почки: причины, симптомы, последствия и методы лечения
3 Сравнение патологий
Зная характерные проявления заболеваний почек и поясничного отдела позвоночника, можно правильно провести дифференциацию. Существует ряд симптомов, которые позволяют предположить ту или иную патологию:
| Поясничный отдел | Почки |
| Острая боль постоянного характера | Ноющая боль нарастающего характера |
| Температура в норме | Гипертермия |
| Усиление симптома при смене положения тела | Постоянная интенсивность проявления симптома, которая не зависит от движения |
| Показатели мочи в норме | Примеси крови, гноя, слизи в моче |
| Положительный эффект от применения медикаментов с согревающим эффектом, которые ослабляют боль | Невозможность снять симптом с помощью согревающих и противовоспалительных кремов и мазей |
Для патологий спины характерен спазм мышц на пораженном участке, жжение, покраснение. Когда болят почки, присутствует чувство тяжести, характерна односторонняя локализация, положителен синдром Пастернацкого. Проверить его наличие можно в домашних условиях.
Паренхиматозная киста почки: причины возникновения, симптомы и методы лечения болезни
4 Что следует предпринять?
У больных нередко возникают сложности при обращении к врачу преимущественно из-за того, что болезнями почек занимается уролог, нефролог, а патологиями спины – невропатолог, травматолог, остеопат. Самому распознать причину появления болезненности сложно, поэтому сразу необходимо обратиться к терапевту.
Симптом может появиться у ребенка, в таком случае нужно немедленно обращаться к педиатру.
Прием у терапевта включает следующие действия:
- изучение анамнеза жизни и заболевания;
- пальпация – прощупывание для определения увеличения почек;
- перкуссия – легкие постукивания, удары пальцами, ребром ладони для определения очага болезненности;
- назначение лабораторных и инструментальных исследований.
На основании полученных данных терапевт сможет отличить болезнь и направит человека к соответствующему специалисту для дальнейшего лечения. Поэтому важно четко объяснить врачу, в каком месте возникает болезненность. Приглушать симптомы патологий не рекомендуется, так как это может только усугубить течение заболевания.
Источник
