Боли в пояснице поставить диагноз
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% – заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:

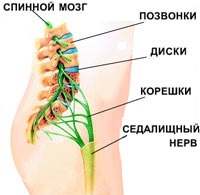
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
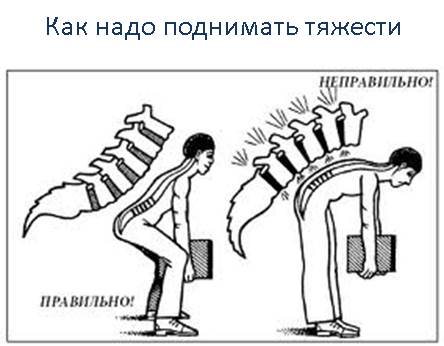
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
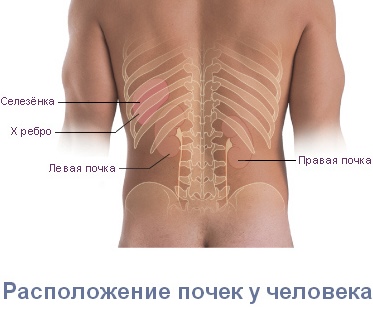
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
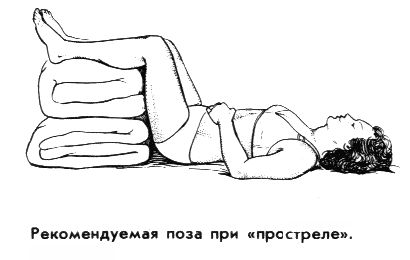
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Как разобраться во всех причинах боли в пояснице и дать пациенту обоснованные рекомендации?
Для этого пациентам с проблемами со стороны спины необходимо задать следующие вопросы:
- Расскажите о Ваших проблемах в нижней области спины (пояснице).
- Какие у Вас симптомы?
- Испытывали Вы слабость, онемение или внезапные резкие боли?
- Отдает ли боль/онемение куда-либо?
- Появились ли у Вас изменения в режиме стула и мочеиспускания?
- Как проблемы со спиной влияют на вашу работу/школу/ведение домашнего хозяйства?
- Как Ваши проблемы со спиной влияют на Ваш досуг/развлечения?
- Какова Ваша жизнь в целом?
- Есть ли у Вас какие-то проблемы с работой или дома?
- Расскажите, что Вы знаете о проблемах со спиной; испытывали ли Вы боль в пояснице раньше, есть ли у Вас родственник или знакомый с проблемами со спиной?
- Какие у Вас есть опасения по поводу этой проблемы?
- На проведение каких тестов Вы рассчитываете?
- На какое лечение Вы рассчитываете?
- Какие изменения Вы можете провести на работе/дома/в школе, чтобы минимизировать Ваш временный дискомфорт?
Кроме того необходимо обратить внимание на следующие признаки:
- Возраст. Чем старше пациент, тем больше вероятность развития у него наиболее частых заболеваний позвоночника: остеохондроза и остеоартроза. Однако не следует забывать, что вместе с этими “возрастными” заболеваниями у пожилых увеличивается риск злокачественных новообразований. Для молодых пациентов наиболее частая причина боли в пояснице – небольшие травмы во время занятий спортом. Из заболеваний позвоночника самая частая причина – спондилоартропатии. Помимо боли в пояснице у этих пациентов обязательно присутствуют другие проявления заболевания (псориаз, увеит, уретрит, диарея и др.). У детей в возрасте до 10 лет при появлении боли в пояснице в первую очередь исключают заболевания почек и органические заболевания позвоночника (опухоль, остеомиелит, туберкулез).
- Связь боли с предшествующей травмой, физической нагрузкой. Такая связь присутствует при развитии травм или проявлениях остеохондроза.
- Сторона боли. Односторонняя боль характерна для остеохондроза, двусторонняя – для остеохондропатий.
- Характер боли. Внезапное появление сильной боли, которая не уменьшается при приеме традиционных анальгетиков и сопровождается коллапсом, парезом со снижением чувствительности, свидетельствует о наличии разрыва аневризмы брюшной аорты или кровоизлияния в забрюшинную клетчатку – ситуации требуют экстренной медицинской помощи.
- Изменение боли при движении, в покое, в различных положениях. При остеохондрозе боль усиливается при движениях и в положении сидя, проходит в положении лежа. Спондилоартропатии характеризуются прямо противоположным отношением к двигательной активности: боль усиливается в покое и проходит при движениях.
- Суточный ритм боли. Большинство заболеваний позвоночника имеют суточный ритм боли. Исключение составляют злокачественные новообразования, остеомиелит и туберкулез позвоночника, когда боль постоянная в течение суток.
В диагностике болей в пояснице помогают: история болезни; выявление серьезных причин, вызывающих боль в пояснице; выявление радикулопатии; определение риска затяжной боли и инвалидности.
Тестирование на ущемление нервных окончаний в поясничном отделе
1. Попросите пациента лечь на спину и как можно сильнее выпрямиться на кушетке | 4. Следите за любыми движениями таза до появления жалоб. Настоящее седалищное напряжение должно вызвать жалобы до того как подколенное сухожилие растянется в достаточной степени для перемещения таза |
2. Положите одну руку над коленом экзаменуемой ноги, достаточно сильно надавите на колено, чтобы как можно больше выпрямить колено. Попросите пациента расслабиться | 5. Определите уровень подъема ноги, на котором появляются жалобы у пациента. Затем определите наиболее отдаленное место испытываемого дискомфорта: спина, бедро, колено, ниже колена. |
3. Ладонью одной руки возьмитесь за пятку, медленно поднимите выпрямленную конечность. Скажите пациенту: «Если это Вас беспокоит, дайте мне знать, я перестану» | 6. Держа ногу предельно вытянутой и поднятой, потяните лодыжку вперед. Определите, вызывает ли это боль Вращение конечности во внутрь может также повысить давление на нервные седалищные окончания |
[1], [2], [3], [4], [5], [6]
Осмотр врачем при болях в пояснице
Физикальный осмотр – общий осмотр, осмотр спины: тестирование на выявление ущемленного нервного окончания; сенсорное тестирование (боль, онемение) и моторное тестирование.
Хотелось бы подчеркнуть, что причины боли в пояснице могут быть самые разные, боль в пояснице нередко служит сигналом серьезных заболеваний внутренних органов, поэтому при появлении острой боли в пояснице следует избегать самолечения и для установления правильного диагноза необходимо произвести ряд исследований.
Поставить правильный диагноз помогают дополнительные анализы и дифференциальная диагностика.
Тестирование на ущемление нервного окончания поясничного отдела
Тестирование | Нервное окончание | ||
L4 | L5 | S1 | |
Моторная (двигательная) слабость | Растяжение четырехглавых мышц | Дорсальное сгибание большого пальца и стопы | Сгибание стопы и большого пальца |
Осмотр-скрининг | Присесть на корточки и встать | Пройти на пятках | Пройти на носках |
Рефлексы | Снижение коленного рефлекса | Достоверного метода нет | Снижение рефлекса лодыжки |
Исследования для диагностики болевого синдрома в спине
Причина болевого синдрома | Исследования |
Нерадикулярная боль: – отсутствие в анамнезе травмы или факторов риска – подозрение на скрытую инфекцию – спондилолистез, не поддающийся | Рентгенография в передне-задней и боковой проекциях. Остеосцинтиграфия, МРТ Рентгенография в положениях сгибания-разгибания, КТ, МРТ, остеосцинтиграфия |
Радикулярная боль: – персистирующие симптомы – ишиальгия с неопределенным | МРТ ЭМГ, КТ, МРТ |
Травма: – поражение двигательного нервного ствола при минимальной травме у пациента с возможными структурными изменениями костной ткани | Рентгенография после установления механизма травмы |
Подозрение на остеомиелит – над позвонком определяется точка, болезненная при пальпации | МРТ |
Неопластические процессы в анамнезе, клинические проявления согласуются с метастатическими поражениями | Остеосцинтиграфия, МРТ |
В диагностике боли в пояснице могут также помочь приведенные ниже алгоритмы №1-5.
[7], [8], [9], [10]
Особенности опроса больного при боля в пояснице
Известно, что наиболее распространенной причиной посещения врача-ортопеда является боль в пояснице. При сборе анамнеза особое внимание должно быть обращено на уточнение структуры боли: ее характер, что ее усиливает, а что облегчает, в связи с чем она возникла. Важно также уточнить, нет ли нарушений со стороны кишечника или мочевого пузыря. При болях в нижнем отделе спины довольно часто боль иррадиирует по ноге (ишиалгия): такая боль может сопровождаться корешковыми симптомами.
[11], [12], [13], [14]
Осмотр больного с жалобами на боли в пояснице
Больной может оставаться в брюках с подтяжками – это не мешает осмотру и пальпации спины, определению кожной температуры и выявлению местной болезненности. Врач оценивает следующие движения: сгибание (больной наклоняется вперед и достает пальцами рук до кончиков пальцев ног с выпрямленными коленными суставами; при этом следует обратить внимание, какая часть этого движения происходит за счет спины, а какая – за счет сгибания в бедрах: при сгибании спины она имеет плавно закругленный контур), разгибание (дугообразное отклонение позвоночника назад), латеральное сгибание (больной наклоняется вбок, а кисть двигается по соответствующему бедру вниз) и ротацию (стопы фиксированы, а плечи совершают круговые движения по очереди в каждую сторону). Движения в реберно-позвонковых суставах оцениваются по разнице объема грудной клетки в момент максимального вдоха и максимального выдоха (в норме 5 см). Для оценки состояния крестцово-подвздошных сочленений врач кладет руки на гребешки подвздошных костей (больной лежит на спине) и давит на них с тем, чтобы шевельнуть кости в указанных сочленениях. Если что-то не в порядке, то в них возникает болезненность. Запомните: при полном сгибании туловища вперед линия, соединяющая точки, расположенные на 10 см выше и на 5 см ниже Ц должна удлиниться не менее чем на 5 см. Если удлинение меньше, то это достоверно свидетельствует об офаничении сгибания. Затем сравнивают мускулатуру на обеих ногах (необходимо измерить окружность бедер), оценивают мышечную силу, потерю чувствительности и выраженность рефлексов (коленный рефлекс зависит главным образом от L4, а ахиллов – от S1; при исследовании плантарного рефлекса стопа должна опускаться).
Поднимание прямой ноги
При жалобах на ишиас врач должен попросить больного лечь на кушетку, и поднять выпрямленную ногу (максимально разогнутую в коленном суставе). При этом седалищный нерв натягивается и в участке механического нарушения возникает корешковая боль характерного стреляющего характера, ирра-диирующая в соответствии с дерматомом и усиливающаяся при кашле и чиханье. Необходимо заметить угол, на который прямая нога может быть поднята до появления боли. Если он меньше 45 °, то говорят о положительном симптоме Ласега.
Другие части тела, которые могут быть осмотрены
Это подвздошные ямки (что было особенно важно во времена, когда часто встречался туберкулезный псоас-абсцесс), живот, таз, прямая кишка а также крупные артерии. Следует помнить, что в кости обычно метастазируют опухоли из молочной железы, бронха, почек, щитовидной и предстательной желез. Следовательно, именно эти органы и должны быть обследованы.
Лабораторно-инструментальная диагностика боли в пояснице
В первую очередь определяют уровень гемоглобина, СОЭ (если она значительно повышена, следует подумать о возможности миепомной болезни), активность в сыворотке крови щелочной фосфатазы (как правило, она резко повышена при костных опухолях и болезни Педжета) и содержания кальция в крови. Производят рентгеновские снимки спины в переднезадней, боковой и косой проекциях (таз, поясничный отдел позвоночника). Затем проводят миелографию и магнитно-ядерную томографию, способные визуализировать конский хвост. При этом следует исключить протрузию межпозвоночного диска, опухоль и стеноз спинномозгового канала. В церебро-спинальной жидкости, полученной при миелографии, необходимо определить содержание белка (оно повышено в церебро-спинальной жидкости, взятой ниже уровня локализации опухоли спинного мозга). Спинномозговой канал хорошо визуализируется при УЗИ и КТ (компьютерная томография). Радиоизотопное сканирование может выявить «горячие точки» опухоли или пиогенной инфекции. Электромиографию (ЭМГ) используют для подтверждения нарушения иннервации по ходу поясничных или крестцовых нервов.
Источник
