Болит поясница какие последствия
Боли в спине – частое явление даже у молодого поколения. Покалывания, ушибы, усталость, дискомфорт – неудобства приносят любые неприятные ощущения в конце рабочего дня или после физической нагрузки. А иногда спина может разболеться после сна, после внезапного чиха или кашля, при неудачном наклоне, прыжке, слишком мягкого дивана…
Если вы стали замечать болезненные ощущения в спине – необходимо устранить причину недуга и приступить к лечению.
Статистика неумолима: всего 5% людей старше 18 лет не имеют выраженных проблем с позвоночником. Наиболее распространенные симптомы – тянущая поясница, онемения в руках и ногах, резкие или глухие боли. В Америке исследователи пришли к выводу, что наиболее частой причиной обращения к врачу и прогулов на работе по здоровью являются именно болевые симптомы в зоне спины.
Многие очень халатно относятся к появившимся неприятным ощущениям, покалываниям – списывая на внезапное и беспричинное появление, в ожидании, что «пройдет само». Но слишком часто причина оказывается крайне серьезной, и запущенное заболевание может спустя несколько лет перейти в инвалидность.
При появлении острой боли в спине, не проходящей более 3-х суток, и при частом появлении болевых симптомов необходимо обратиться к врачу!
При отсутствии лечения заболевание позвоночника начнет прогрессировать, доставляя все больше неудобств, боли и, в конечном итоге, это отразится на внешнем виде и дееспособности человека. Не ждите последствий:
- Переход болезни в хроническую форму затронет больше мышц и суставов, а суммы на лечение будут расти как снежный ком;
- На ранних стадиях можно вылечить заболевание позвоночника без операции. При отсутствии лечения во избежание инвалидности хирургическое вмешательство может стать единственным спасением;
- Потеря трудоспособности, лежачее положение и дорогостоящий уход за больным;
- Патология в позвоночнике – это не просто боли и искривления: заболевание может повлиять на работу всех внутренних органов и систем, в том числе на недержание мочи, отсутствие эрекции и потерю чувствительности конечностей;
Не ждите, пока болезнь перейдет в тяжелую стадию – спешите обратиться к врачу как можно раньше.
- Напряжение и мышечные спазмы. В группе риска люди с рутинной сидячей работой, редко занимающихся спортом. Боли появляются после небольших нагрузок на мышцы или спину. При отсутствии лечения переходит в постоянный спазм с миофасциальным болевым синдромом.
- Нарушение симметрии позвоночника. Сколиоз, кифоз – любое искривление способно причинять дискомфорт, портить внешний вид, а в запущенной форме – причинять постоянные боли.
- Грыжи. При деформации межпозвоночного диска происходит давление на спинной мозг и защемление нервов. Возникают сильные боли вплоть до невозможности передвигаться, неврологические расстройства.
- Остеохондроз. Дегенеративное появление преждевременных признаков старения и разрушения суставов, межпозвоночных дисков, костей.
- Остеоартрит межпозвоночных суставов. Разрушение хрящей суставов и близлежащей костной ткани отмечается у 4/5 населения планеты старше 55 лет.
- Остеопороз позвонков. Медленное, но необратимое разрушение тканей костей. В запущенной форме с таким заболеванием при небольшой нагрузке на спину можно получить компрессионный перелом позвоночника.
- Болезнь Бехтерева. Искривления позвоночного столба в результате многочисленных разрушений связок, суставных элементов позвоночника, непрекращающихся болей и затруднений при движении.
Причин на самом деле гораздо больше. Самодиагностика осталась в прошлом веке – современная медицина позволяет точно продиагностировать заболевание и подобрать индивидуальный курс лечения позвоночника. Только опытный врач сможет не только убрать симптомы заболевания, но и устранить его причины на ранних стадиях бесследно.
Посещение доктора необходимо, когда:
- Острая боль не утихает спустя 2 суток;
- Боль стабильная или возрастает;
- Болезненность при передвижении мешает вашим будничным делам и работе;
- Появляется стреляющая боль в конечностях;
- После ушиба или травмы спина не прекращает болеть;
- После физических нагрузок или после занятий спортом появляется дискомфорт, напряжение в мышцах спины;
- Появилось длительное покалывающее онемение рук, ног, паховой зоны;
- Вы замечаете недержание мочи, стула;
- При появлении болезненности температура тела стала выше нормы;
- Боль появляется и не проходит в момент отдыха, при смене погоды;
- Боль появляется эпизодически, но при этом стал уходить вес.
Возможно, вы в группе риска!
- Ведут сидячий образ жизни, мало двигаются. Мышечный корсет теряет тонус, ослабевает. Из-за этого костные ткани позвонков становятся хрупкими, а диски и суставы между позвонков состариваются раньше положенного срока.
- Перегружают спину. Невзирая на боль и дискомфорт, продолжают тренировки – повреждения наносятся позвоночному столбу и его частям постоянно, в результате чего разрушения приводят к болям и необратимым последствиям.
- Имеют лишний вес. Организм рассчитан на определенные нагрузки, при превышении массы тела позвоночный каркас не справляется и разрушается раньше времени.
- Работают в напряженной, неудобной и ассиметричной позе. Неравномерная нагрузка на позвонки и межпозвоночные диски приводит к искривлениям.
- Неправильно носят и поднимают тяжелые предметы. Неверный наклон и изгиб поясницы может привести к травме даже при небольшой нагрузке.
- Часто испытывают стресс. Тревоги, смена настроений, нервные расстройства являются наиболее незаметными и разрушительными причинами появлений заболеваний, в том числе проблем с позвоночником.
Комплексная программа «Здоровая спина» специалистов нашего центра позволит:
- Скорректировать осанку, добиться симметрии;
- Снять напряжение и усталость с мышц спины, расслабить шею и поясничный отдел;
- Повысить настроение и почувствовать легкость в теле;
- Укрепить здоровье организма и восстановить мышечный корсет.
Для удобства наш центр построен на базе семейного клуба, тренеры в котором – опытные врачи-реабилитологи. В программу комплекса входят консультации, индивидуальное составление курса восстановления здоровья спины, фитнес и тренировки, массажи, ванны и сауны, корректировка питания и домашней физкультуры. Подходит для любого возраста пациентов.
- Постарайтесь не пропускать утреннюю зарядку. Всего 10-15 минут физических упражнений ежедневно позволят поддерживать мышечный корсет спины в хорошем состоянии долгие годы.
- Работникам офисов и длительной сидячей работы рекомендуется делать частые, но короткие перерывы. Каждый час необходимо отвлекаться от трудового процесса на 5 минут, пройтись по кабинету, размяться, потянуться. Это не только снимет напряжение с поясницы, но и повысить производительность.
- Приобретите ортопедический комплект для кровати. Проконсультируйтесь с врачом после диагностики и установите необходимый тип наполнителя матраса и его толщину. Во сне мы проводим треть жизни, и можно существенно повысить комфорт, сохраняя здоровье и правильный изгиб позвоночника.
- Следите за лишним весом. 5-10 лишних килограммов могут быть к лицу, но превышение нормы в несколько раз чревато осложнениями движений и появлением других заболеваний.
- Добавьте спорта и физических упражнений в свободное от работы время – приобретите абонемент в фитнес-зал, бассейн или на танцы.
- Не переусердствуйте с физическими нагрузками. Важно знать меру, а консультация с специалистом поможет подобрать индивидуальный курс упражнений с возможностью корректировки. При наличии заболеваний позвоночника основные нагрузки во время лечебной физкультуры должны происходить под наблюдением тренера.
- Следите за питанием. Избавьте рацион от вредной, излишне жирной и калорийной пищи. Дополните рацион натуральными витаминами и природными источниками кальция.
Источник
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% – заболевания других внутренних органов (мочеполовой системы, кишечника).
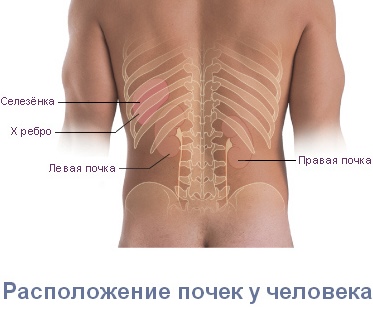
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
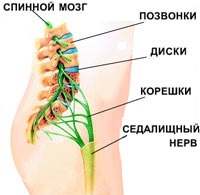
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
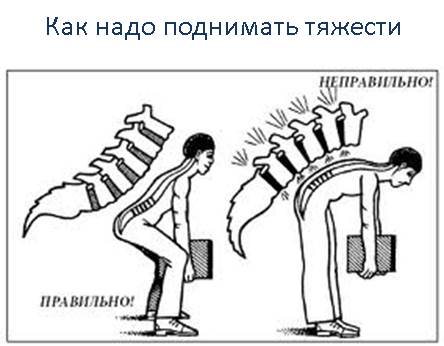
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.

Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
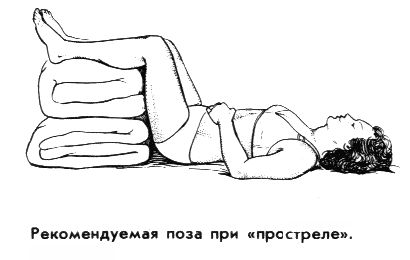
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
Осложнения остеохондроза позвоночника развиваются в том случае, если не проводится эффективное и своевременное лечение основного заболевания. Очень часто негативные последствия возникают при классическом подходе к лечению, который практикуется официальной медициной. Участковый терапевт, к которому обращается пациент с болью в пояснице, работает в рамках медико-экономических стандартов. Поэтому он назначает лечение, маскирующее симптомы.
Естественно, что при таком подходе само заболевание продолжает развиваться и даже ускоряется в своем прогрессировании. Это связано с тем, что используются фармаколочгеиские средства, которые блокируют компенсаторные и защитные механизмы в организме пациента.
Например, миорелаксанты назначаются для того, чтобы снять спазм мышц. Но при этом утрачивается возможность не допустить полного разрушения межпозвоночного диска за счет схождения двух соседних позвонков. В обычном состоянии при нарушении целостности фиброзного кольца мышцы блокируются и позвонки не давят на поврежденный диск так, что сразу же появляется грыжа огромных размеров.
И если в такой ситуации пациент получит адекватную медицинскую помощь, а не симптоматическое лечение, то у него полностью восстановятся поврежденные ткани позвоночного столба.
Осложнения поясничного остеохондроза также бывают обусловлены отказом пациента поменять свой образ жизни, выполнять все рекомендации врача. Например, в ходе первичной консультации доктор собирает анамнез в обязательном порядке и выясняет для себя, что причиной разрушения позвоночника у пациента стал избыточный вес в совокупности с курением. Соответственно, пациенту даются индивидуальные рекомендации, при выполнении которых он окажется от пагубной привычки и сбалансирует свое питание таким образом, что вес начнет снижаться. Но эти рекомендации игнорируются. Соответственно после завершения лечения будут положительные результаты, но эффект будет очень недолгим. В скором времени случится рецидив остеохондроза, поскольку патологичный фактор никуда не делся.
Поясничный остеохондроз осложнения дает очень часто, если его не лечить своевременно и правильно. Среди развивающихся недугов не только протрузия и грыжа, поражение корешковых нервов и сплетений. Наивно думать, что на этом неприятности заканчиваются. Многие осложнения остеохондроза скрываются за болезнями внутренних органов. Дисфункция желудка и кишечника, постоянные атонические и спастические запоры, недержание мочи, опущение внутренних органов, и даже геморрой – это все последствия патологических деформаций межпозвоночных дисков в поясничном отделе позвоночника.
Настоятельно рекомендуем вам проводить комплексное эффективное лечение дегенеративного дистрофического заболевания поясничного отдела позвоночного столба. Для этого нужно обращаться к профильным специалистам. К сожалению, участковый терапевт вам в этом вопросе не помощник. Перед ним не стоит в принципе задачи вылечить вас и вернуть позвоночнику утраченные функции. Ему необходимо как можно быстрее выписать вас к труду. Не может же он месяц вас с остеохондрозом держать на больничном листе. Ему медико-экономические стандарты этого не позволят.
Советуем обращаться к вертебрологу или неврологу. Эти доктора обладают достаточной профессиональной компетенцией для того, чтобы проводить эффективное лечение остеохондроза, направленное на полное восстановление поврежденных тканей межпозвоночных дисков. Можно подыскать клинику мануальной терапии по месту жительства.
Какие осложнения и последствия могут быть
А теперь разберемся, какие последствия и осложнения остеохондроза могут развиваться у пациентов, не уделяющих должного внимания вопросам профилактики и лечения. Для начала расскажем о том, что такое остеохондроз в современном понимании этого термина.
Итак, это дегенеративное дистрофическое заболевание хрящевых тканей межпозвоночных дисков. Каждый диск состоит из плотного фиброзного кольца и находящегося внутри него пульпозного ядра. Эта конструкция не имеет кровеносной системы. Она получает жидкость и питание в те моменты, когда активно сокращается и расслабляется окружающая её мышечная ткань. Примерно 1/3 часть питания и жидкости фиброзное кольцо получает при диффузном обмене с замыкательными пластинками.
Это структуры, которые испещрены мелкими кровеносными сосудами. Они отвечают за питание фиброзного кольца и костной ткани тела позвонка. Располагается между позвонком и межпозвоночным диском.
Если человек ведет малоподвижный сидячий образ жизни, то мышечный каркас в области поясницы (и в других отделах тоже) не получает достаточной физической нагрузки. В результате этого процесс диффузного питания нарушается. Запускается механизм дегенеративного дистрофического разрушения межпозвоночных дисков:
- фиброзное кольцо лишается питания и поступления жидкости, его ткани теряют эластичность, становятся хрупкими и поверхность растрескивается при физических и амортизационных нагрузках;
- затем все эти трещины заполняются отложениями солей кальция, в избытке находящихся в окружающей межклеточной жидкости – на этом этапе фиброзное кольцо частично утрачивает способность усваивать жидкость и питательные вещества;
- затем начинается процесс забора жидкости из структуры пульпозного ядра – развивается протрузия (снижается высота межпозвоночного диска и происходит увеличение площади, которую он занимает);
- снижается эффективность распределения амортизационной нагрузки, увеличивается давление на ткани замыкательной пластинки и она начинает склерозироваться, фиброзное кольцо утрачивает еще одну возможность восполнения жидкости;
- при сильном истончении фиброзного кольца и при значительной физической нагрузке происходит его разрыв, выходит часть пульпозного ядра – это стадия межпозвоночной грыжи.
А теперь о том, какие осложнения остеохондроза наиболее распространены:
- секвестрирование межпозвоночной грыжи – происходит отделение части пульпозного ядра или всего его целиком;
- компрессия, воспаление и атрофия корешковых нервов, их ответвлений и образуемых ими крупных нервов;
- искривление позвоночного столба в результате постоянной односторонней мышечной нагрузки;
- разрушение межпозвоночных суставов и развитие деформирующего спондилоартроза;
- развитие сосудистых патологий нижних конечностей за счет нарушения тонуса мышечный стенки кровеносных сосудов, чаще всего развивается варикозное расширение вен, реже – атеросклероз;
- опущение внутренних органов брюшной полости им алого таза – на фоне нарушения иннервации мышцы оказываются не в состоянии поддерживать нормальное положение органов;
- атония или спазмы кишечника;
- дисфункция желчевыводящих путей, ведущая к образованию камней и удалению желчного пузыря.
Это лишь часть возможных осложнений. О самых страшных и неприятных поговорим далее в статье.
Неврологические осложнения остеохондроза позвоночника
Самыми серьезными, неприятными и страшными являются неврологические осложнения остеохондроза позвоночника – они трудно поддаются лечению и могут провоцировать такие состояния, при которых пациент полностью утрачивает работоспособность.
Неврологические осложнения остеохондроза позвоночника могут включать в себя:
- радикулит – воспаление корешкового нерва при оказании на него давления или при раздражении его тканей неспецифическими белками пульпозного ядра;
- дистрофия и атрофия корешкового нерва – состояние, при котором частично или полностью утрачивается функция иннервации пораженного корешка;
- плексит и компрессия пояснично-крестцового нервного сплетения;
- защемление седалищного нерва;
- нарушение функции внутренних органов брюшной полости;
- смещение тел позвонков, сужение спинномозгового канала и его стеноз;
- парез и паралич мышц нижних конечностей;
- разрушение крупных суставов нижних конечностей за счет нарушения процессов иннервации их тканей.
Неврологические осложнения остеохондроза могут возникать на любой стадии течения этого заболевания. Но чаще всего первичные признаки, такие как иррадиация боли, парестезии, участки онемения и т.д возникают при развитии протрузии межпозвоночного диска.
Признаки и симптомы осложнений после поясничного остеохондроза
Осложнение после остеохондроза может развиваться стремительно или постепенно. В первом случае это чаще всего защемление нервного волокна. При втором сценарии развития осложнения клиническая картина развивается постепенно. Это чаще всего дистрофии и атрофии, сосудистые патологии.
Первые признаки осложнений остеохондроза можно заметить довольно рано. Это периодически появляющаяся мышечная слабость, участки онемения на коже, покалывания в разных местах и т.д. По мере развития заболевания симптомы осложнения остеохондроза становятся все более разнообразными.
У пациента могут возникать следующие клинические проявления:
- частые расстройства работы толстого кишечника, при которых запоры сменяются диареями и наоборот;
- застой желчи, который приводит к массированному выбросы и опять же жидкому стулу с сильными резями в животе;
- нарушение осанки при чрезмерном натяжении мышц с одной стороны позвоночго столба;
- появляется венозный рисунок на ногах за счет разрушения системы клапанов;
- боль начинает распространяться по ходу пораженного нерва;
- меняется цвет и температура кожных покровов в области нарушения иннервации (становится бледной и холодной на ощупь);
- могут возникать нарушения трофики, такие как шелушение кожи, зуд, расчесы и т.д.
Остеохондроз поясничного отдела дает серьезные осложнения, поэтому рекомендуем проводить его лечение своевременно. Обратитесь к вертебрологу. Врач разработает для вас индивидуальный курс терапии.
Как лечить осложнения остеохондроза поясничного отдела позвоночника
Осложнения остеохондроза поясничного отдела позвоночника невозможно полноценно лечить без терапии основного заболевания. А для лечения остеохондроза решающее значение имеет устранение всех патогенных факторов из жизни человека. Например, он ведёт малоподвижный образ жизни и имеет сидячую форму труда, при этом у него неправильно организовано с точки зрения эргономики рабочее место. Опытный врач посоветует разобраться в вопросах эргономики рабочего места, ввести обязательные перерывы для того, чтобы делать комплекс нехитрых упражнений. Также он посоветует, как можно поменять свой образ жизни таким образом, чтобы физической активности хватало для полноценного диффузного питания хрящевой ткани межпозвоночных дисков.
Для устранения негативных последствий остеохондроза поясничного отдела позвоночго столба можно порекомендовать следующие виды лечебного воздействия:
- мануальное вытяжение позвоночного столба с целью полного восстановления нормальной высоты межпозвоночных дисков;
- остеопатию для улучшения процессов микроциркуляции крови и лимфатической жидкости – это позволяет усилить диффузное питание хрящевых тканей дисков;
- рефлексотерапию, с помощью которой можно активировать скрытые резервы человеческого тела и запустить естественные процессы регенерации тканей;
- лечебную гимнастику и кинезиотерапию для того, чтобы работали мышцы и восстанавливался процесс диффузного питания;
- физиопроцедуры, лазер и т.д.
Настоятельно рекомендуем вам для проведения полноценного лечения обратиться на прием в клинику мануальной терапии по месту жительства.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники “Свободное движение”. На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(3) чел. ответили полезен
Источник
