Остеохондроз защемление седалищного нерва лечение

Главный симптом защемления седалищного нерва при остеохондрозе – резкая боль, которая появляется в пояснице в положении сидя. Во время ходьбы неприятные ощущения ослабевают, полностью проходят, когда человек ложится на горизонтальную поверхность. Патология развивается вследствие пережатия ствола нерва. Такое явление становится возможным из-за давления воспаленной мышцы или образования остеофитов.
Причины и факторы риска развития остеохондроза седалищного нерва
 Компрессия корешков нервной ткани – результат дегенеративных изменений хрящей, находящихся между позвонками нижнего отдела поясницы. Они обеспечивают подвижность позвоночника, выступают в роли амортизаторов. Хрящи берут на себя всю силовую нагрузку, отвечают за эластичность структуры в целом.
Компрессия корешков нервной ткани – результат дегенеративных изменений хрящей, находящихся между позвонками нижнего отдела поясницы. Они обеспечивают подвижность позвоночника, выступают в роли амортизаторов. Хрящи берут на себя всю силовую нагрузку, отвечают за эластичность структуры в целом.
При воздействии определенных факторов описываемые элементы теряют свою гибкость, упругость, расплющиваются. Из-за обезвоживания утончается пульпозное ядро. Защемление и воспаление нерва вызывает следующие осложнения остеохондроза:
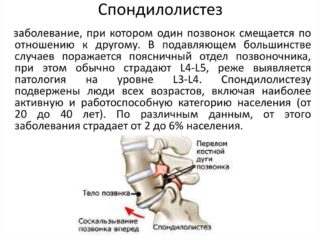
- остеофиты — костные наросты на позвонках;
- спондилолистез — смещение позвоночного диска;
- стеноз — патологическое сужение дисков;
- позвоночная грыжа — принудительное смещение нерва.
Подобные патологии рано или поздно возникают у всех людей. До недавнего времени они были связаны со старением организма. В течение жизни позвоночник испытывает многочисленные нагрузки, которые приводят к истощению всех тканей, костных в том числе. Сегодня остеохондроз выявляется даже у двадцатилетних людей. Спровоцировать его развитие могут следующие факторы:
- прямые механические травмы: удары, падение, приводящие к подвывиху или к смещению позвонков;
- инфекционные болезни, протекающие в тазовой области, в том числе венерические;
- нарушение обменных процессов: сахарный диабет;
- постоянные перегрузки позвоночника во время выполнения тяжелого физического труда или спортивных упражнений;
- сколиоз — приводит к неправильному распределению нагрузки;
- абсцесс, тромб или новообразование, уменьшающее нормальный объем анатомического пространства;
- работа, связанная с постоянными вибрациями — водители сельскохозяйственной техники;
- вредные привычки;
- малоподвижный образ жизни;
- скудное питание — нехватка кальция;
- лишний вес — увеличивает давление на поясницу;
- переохлаждение;
- ношение обуви на высоком каблуке;
- постоянные стрессы, эмоциональное истощение.
Нерв может ущемиться из-за долгого нахождения в неудобной позе или в процессе продолжительной нагрузки на спину, провоцирующей воспаление нервных волокон (ишиас).
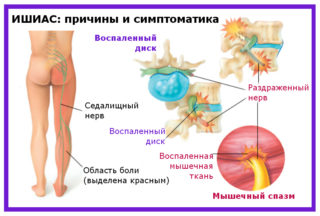 В группе риска грузчики, штангисты, гимнасты и строители, беременные женщины, вынашивающие двух и более детей. Остеохондрозу седалищного нерва предшествует повреждение поясничного отдела позвоночника. В результате смещения дисков может произойти частичное ущемление или полный разрыв ствола. В первом случае возникает сильная боль. Она охватывает всю поясницу, разливается на крестец, ягодицу и бедро, далее спускается по ноге до самой стопы. Усиливается в положении сидя, от поднятия тяжестей, при кашле и смехе. В положении лежа и при ходьбе утихает. Формируется всегда с одной стороны, там, где образуется повреждение. Больная нога при этом немеет. При разрыве нерва теряется способность двигаться.
В группе риска грузчики, штангисты, гимнасты и строители, беременные женщины, вынашивающие двух и более детей. Остеохондрозу седалищного нерва предшествует повреждение поясничного отдела позвоночника. В результате смещения дисков может произойти частичное ущемление или полный разрыв ствола. В первом случае возникает сильная боль. Она охватывает всю поясницу, разливается на крестец, ягодицу и бедро, далее спускается по ноге до самой стопы. Усиливается в положении сидя, от поднятия тяжестей, при кашле и смехе. В положении лежа и при ходьбе утихает. Формируется всегда с одной стороны, там, где образуется повреждение. Больная нога при этом немеет. При разрыве нерва теряется способность двигаться.
Иногда патология развивается без боли, тогда на повреждение нерва могут указывать другие косвенные симптомы. Пациент ощущает в ноге покалывания, жжение. Наблюдается онемение конечности, потеря чувствительности.
Диагностика
При появлении признаков поражения необходимо обращаться за помощью к невропатологу. На первом осмотре он соберет анамнез, произведет пальпацию больного участка, определит выраженность рефлексов и чувствительности. После для подтверждения диагноза выпишет направления на аппаратные исследования:
- рентгенографию;
- КТ или МРТ;
- УЗИ.
Для определения общего состояния больного попросят сдать анализы крови и мочи.
Методы терапии
 Подбор конкретной программы производится с учетом причины недомогания, локализации защемления, имеющейся симптоматики:
Подбор конкретной программы производится с учетом причины недомогания, локализации защемления, имеющейся симптоматики:
- Если остеохондроз стал следствием травмы, помогает мануальная терапия и массаж. Применяя их, можно избавиться от боли уже после одного сеанса.
- Когда ущемление нерва было вызвано протрузией диска, необходимо длительное комплексное терапевтическое лечение, направленное на устранение выпячивания и восстановления нормального с анатомической точки зрения положения хряща.
- При наличии абсцесса, тромбоза необходимо направить все усилия на их устранение.
- Грыжи можно лечить только хирургическим путем.
Независимо от выбранной тактики на первом этапе необходимо купировать симптомы острой фазы и устранить боль. Для этого используются следующие медикаменты:
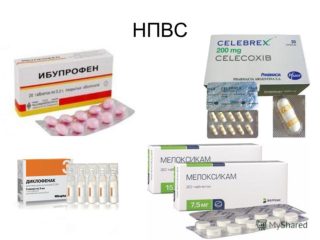
- Нестероидные противовоспалительные средства — «Ибупрофен». Действие направлено на подавление воспаления.
- Сильные анальгетики. Эффективно купируют боль.
- Центральные миорелаксанты — «Тизанидин», «Баклофен». Помогают снять мышечный спазм, расслабить мышечные волокна, благодаря этому происходит высвобождение нервных корешков, смягчение болевых ощущений.
- Препараты, укрепляющие сосуды, улучшающие кровоснабжение и обменные процессы. Устранение застойных явлений активирует регенерацию, поврежденные нервные волокна быстро восстанавливаются.
- Кортикостероиды. Их назначение – радикальная мера. Используются, когда выбранная медикаментозная схема не помогает.
Усиливать эффект медикаментозного лечения позволяет мануальная терапия, процедуры физиотерапии, иглоукалывание, ЛФК.
Магнитная терапия снимает боль, улучшает кровообращение
Лечебный массаж хорошо снимает напряженность в зоне поражения, сокращает давление на ущемленный нерв, способствует восстановлению нормальной передачи импульсов. Но данная методика результативна только в тех случаях, когда повреждение нерва является следствием разрушения фиброзного кольца диска.
Физиотерапия эффективна при всех видах защемления. Для лечения описываемой патологии применяются парафиновые аппликации, магнитотерапия, УВЧ, электрофорез и фонофорез. Процедуры прогревают пораженный участок, устраняют отечность и остаточные боли, улучшают кровообращение.
Иглорефлексотерапия используется, когда необходимо снизить медикаментозную нагрузку.
Операция
Показанием к хирургическому вмешательству является:
- потеря контроля над дефекацией и мочеиспусканием;
- формирование синдрома конского хвоста.
Во время операции сначала устраняется причина защемления, потом производится стабилизация позвоночного столба.
Наличие патологии игнорировать нельзя. Отсутствие лечения воспаления седалищного нерва при остеохондрозе может спровоцировать отмирание корешков, нестабильность позвонков, нарушение функций органов малого таза, атрофию мышц и паралич ног.
Источник
Ишиас (иногда его называют пояснично-крестцовым радикулитом) нередко развивается как последствие остеохондроза. Это не означает, что, если у человека остеохондроз, защемление седалищного нерва обязательно случится.
Но все же ишиас — довольно частое осложнение позвоночной патологии, которое без адекватного лечения приводит к инвалидности.
Факторы развития заболевания

Взаимосвязь такова: наиболее крупный нерв организма начинается на разных уровнях спинного мозга, а его ответвления расходятся по всей длине ног, вплоть до фаланг пальцев. Он обеспечивает чувствительность и подвижность конечностей, а также иннервирует органы малого таза.
Остеохондроз — дегенерация позвоночных структур, поэтому видоизмененные позвонки могут защемить седалищный нерв. Характерные осложнения этого заболевания провоцируют ишиас.
- При межпозвонковой грыже нерв вынужденно огибает выпяченный межпозвонковый диск, выходящий за пределы позвоночного канала, вследствие чего происходит натяжение и воспаление.
- При стенозе сужается просвет спинномозгового канала, из-за чего может случиться защемление.
- При спондилолистезе один позвонок как бы соскальзывает относительно другого, это также способствует развитию ишиаса.
- При образовании остеофитов (костных разрастаний на позвонках) происходит сдавливание нервных корешков.
Симптоматика
Патология проявляется болями в пояснице, ягодицах и по задней стороне ноги (редко — в обеих ногах), ломотой, нарушением чувствительности и двигательных функций конечности.
Болезненность в пояснице может полностью отсутствовать, при этом в полной мере развиваются другие проявления. Симптоматика зависит, конечно, и от особенностей заболевания, например:
- межпозвонковая грыжа L5-S1 — болезненность выражена в верхней части ягодицы и распространяется по наружной стороне ноги;
- остеохондроз поясничного отдела — ограничена подвижность поясницы, боли мигрируют, имеют неярко выраженный характер.
Боли могут быть разного характера — стреляющими, тянущими, жгучими, ноющими, колющими, приходят и уходят, могут полностью исчезать. Иногда они невыносимы настолько, что нельзя не только двигаться, но даже спать.
Характерно стремление человека принять позу, в которой боли чувствуются меньше (анталгическая поза) — например, тело наклоняется в сторону и слегка вперед.
В чем бы ни проявлялся ишиас, ни в коем случае нельзя терпеть приступы или заниматься самолечением. Можно запустить заболевание настолько, что оно не будет поддаваться лечению.
При первых же симптомах главное — вовремя начать терапию. В противном случае ишиас приводит к таким последствиям:
- отмирание нервных окончаний;
- нестабильность позвонков;
- нарушение функций органов малого таза;
- атрофия мышц или паралич ног.
Терапия ишиаса при заболеваниях позвоночника

Чтобы правильно выстроить лечение, нужно разобраться в причинах заболевания. Используются различные методы диагностики, аппаратные (рентген, МРТ, КТ) и лабораторные.
Консервативная терапия или операция — решение принимает лечащий врач, в том числе с группой смежных специалистов, на основании клинической картины.
Как правило, можно обойтись без оперативного вмешательства, оно проводится лишь в очень тяжелых, запущенных случаях.
При остеохондрозе важно остановить старение позвоночника, вернуть ему подвижность, а межпозвонковым дискам — функциональность.
Вначале идет лечение обезболивающими, миорелаксантами (против мышечного спазма) и нестероидными противовоспалительными средствами, затем подключается коррекция витаминными препаратами, хондропротекторами (препаратами, восстанавливающими хрящевые структуры).
Все это позволит ослабить компрессию седалищного нерва.
Нельзя обойтись и без специальной гимнастики. Комплекс упражнений назначит опытный врач ЛФК. Вначале движения необходимо будет выполнять под его наблюдением, в дальнейшем — самостоятельно.
Новые двигательные навыки и вообще подвижный образ жизни должны остаться с пациентом навсегда, иначе заболевание вернется.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
« Сдавливание седалищного нерва: как справиться с ишиасом Иглоукалывание в лечении ишиаса »
Источник
Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
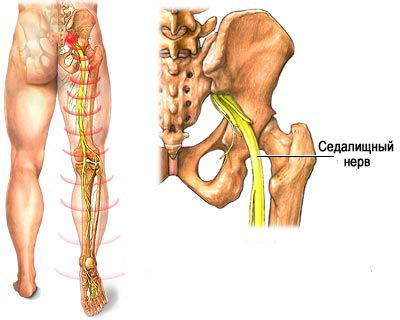 Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
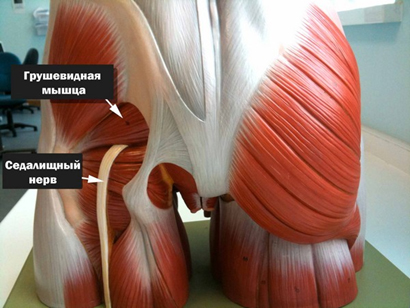
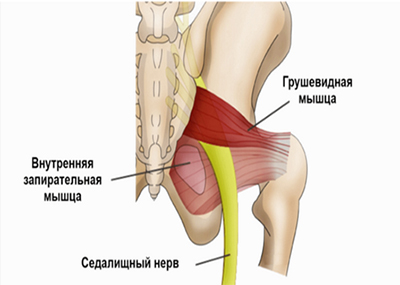
Компрессия седалищного нерва грушевидной мышцей происходит по механизму туннельного синдрома и формирует специфические клинические проявления, которые включены в понятие «синдром грушевидной мышцы», а в быту — «защемление нерва в тазобедренном суставе», что и является предметом этой статьи. Под туннельной невропатией понимают поражения периферического нерва не воспалительного генеза, развивающиеся под влиянием компрессии и ишемии.
Патогенез
В основе развития компрессии седалищного нерва при синдроме грушевидной мышцы чаще всего лежит рефлекторный фактор, возникающий вследствие развития отека клетчатки между крестцово-остистой связкой и сокращенной (спазмированной) грушевидной мышцей, что вызывает раздражение седалищного нерва. Постоянно выделяемые при спазме грушевидной мышцы гистамин, простагландин, брадикинин способствуют развитию воспалительного процесса и формированию порочного круга «спазм — боль — воспаление».
Классификация
Выделяют:
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
Медикаментозное лечение ущемления нерва
Лечение направлено на расслабление мышц, способствующих компрессии нерва и купирование болевого синдрома. Купирование болевого синдрома достигается назначением обезболивающих препаратов-анальгетиков (Анальгин, Парацетамол, Трамал). При более выраженных болях в остром периоде — нестероидные противовоспалительные препараты (Диклофенак, Кетопрофен, Мовалис, Мелоксикам, Фламакс, Диклоберл).
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
В комплексную терапию купирования болевого синдрома в обязательном порядке должны включаться миорелаксанты, предпочтительно центрального действия (Баклофен/Толперизон), что позволяет снизить мышечное напряжение, разрывая сформировавшийся порочный круг при этом заболевании «боль – мышечный спазм – боль».
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Немедикаментозное лечение
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Лечение защемления седалищного нерва в домашних условиях
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.
Источник
