Тянет поясницу на погоду
Боли в спине или шее при обострении патологии суставов не всегда значат, что человек долго ходил или, наоборот, долго находился в одном положении. Случается, что погода влияет на остеохондроз, и перепады температуры вызывают дискомфорт в позвоночнике. Существует множество причин обострения болезни и плохого самочувствия суставов, среди которых метеозависимость, но негативного проявления можно избежать, если придерживаться некоторых правил, и знать симптомы.

Этиология обострения остеохондроза
Остеохондроз — комплекс нарушений суставов, связанных с хрящом. Согласно статистике, этим заболеванием страдает около 80% населения планеты. Патология становится не только причиной проблем со спиной, но и быстрого старения кожи. Бывают случаи обострения заболевания, и причина этому — климат. Связано это явление с сезонным изменением погоды, когда на поврежденный позвоночник влияет атмосферное давление. К другим причинам обострения патологии относятся:
- Массаж. Если был проведен специальный массажный комплекс для похудения или пациент заранее не уточнил, что у него остеохондроз.
- Стресс. В результате этого фактора нарушается питание межпозвонкового диска, что усугубляет течение болезни.
- Алкоголь. Спирт отрицательно влияет на восстановительную функцию организма.
- Менструация. В этот период уровень женского гормона эстрогена очень низкий, а он отвечает за целостность костных тканей.
- Чрезмерная физическая нагрузка. При остеохондрозе нельзя делать резкие наклоны тела, поднимать тяжести и ходить широким шагом.
Вернуться к оглавлению
Как погода влияет на остеохондроз?
 В межсезонье часто обостряется заболевание поясничного отдела позвоночника.
В межсезонье часто обостряется заболевание поясничного отдела позвоночника.
Погодные условия могут влиять на остеохондроз, так как у людей с этой болезнью наблюдается метеозависимость. Те, кто имеют проблемы со спиной в шейном отделе, часто страдают от резких перепадов температуры или похолодания. Обычно обострения происходят осенью. У тех, кто страдает остеохондрозом межлопаточной зоны или нижнего грудного отдела, заболевание обостряется зимой или летом, то есть, в сильные периоды холода или жары. Обострение болезни поясничного отдела припадает на осень или весну, во время межсезонья.
Вернуться к оглавлению
Симптомы обострения
Главный признак — боль, которая настигает человека утром после сна. При попытке сменить положение в постели, дискомфорт усиливается, как и во время кашля, чихания, смеха или поднятия головы. Боль бывает стреляющей, тупой или ноющей. Она может появляться постоянно или периодически. В течение дня боли либо уменьшаются, либо вовсе прекращаются. При заболевании шейного отдела возникает дискомфорт при наклонах или поворотах головы в сторону. Дополнительными признаками обострения считаются посторонние шумы в ушах во время движения, и хруст в суставах.
Вернуться к оглавлению
Что делать?
Некоторые простые правила, которые рекомендуется проводить в любую пору года, помогут исключить влияние погоды на обострение:
 Нужно следить за тем, чтобы на рабочем месте больной сидел ровно.
Нужно следить за тем, чтобы на рабочем месте больной сидел ровно.
- Рекомендуется большую часть времени проводить в теплом помещении, и без кондиционеров. Шею следует укутывать в шарф, на голову нужно надевать шапку и капюшон. Это защитит от холода и сквозняков.
- При болях в висках рекомендуется делать небольшой массаж. Для этого необходимо положить большой и указательный пальцы на височную область, и делать легкие круговые движения от уха к глазу.
- Следить за осанкой, сидеть ровно, во время приема пищи или за работой.
- Спать при остеохондрозе нужно исключительно на ортопедической подушке.
- Находиться на холоде или в сырых помещениях меньше. Избегать пребывания на сырой земле или бетонных конструкциях, особенно в зимнее время.
При шейном остеохондрозе не рекомендуется делать резкие повороты головой. Это создает дополнительную нагрузку на шею и позвонки, и может вызвать дополнительный дискомфорт.
Вернуться к оглавлению
Заключение
Остеохондроз не является проблемой, с которой невозможно жить. В период обострения боль можно ослабить с помощью простых правил. На заболевание может влиять погода, поскольку патология и без того, результат нарушения целостности суставных тканей, и любой перепад давления приводит к шуму в ушах или ужасной боли в отделе, где есть остеохондроз.
Источник
Остеохондроз — неприятное заболевание, связанное с изменением структуры хрящевых тканей в межпозвоночных дисках. Нередко люди начинают ощущать первые симптомы это недуга в возрасте 25-30 лет, а к 40 годам обострения болезни уже происходят регулярно, значительно затрудняя повседневную деятельность. На усиление болевых синдромов при остеохондрозе часто жалуются люди, имеющие повышенную чувствительность к переменам метеорологических условий. Чтобы избежать тяжких проявлений остеохондроза, следует разобраться, влияет ли погода на остеохондроз, почему это происходит и какие профилактические методы эффективны в борьбе с болезнью.
Факторы, оказывающие влияние на обострение остеохондроза
Болезнь имеет свойство периодически обостряться под воздействием определенных факторов. Они могут быть внешними, связанными с условиями окружающей среды, или внутренними, определяемыми психологическим и физическим состоянием пациента. В различных случаях острые проявления остеохондроза могут вызывать:
- нестабильное эмоциональное состояние, сильные стрессы и потрясения;
- длительное пребывание в неудобном, неправильном положении;
- продолжительное пребывание в условиях пониженной или повышенной температуры, некомфортной для организма;
- смена времен года;
неправильный массаж (такое заболевание как остеохондроз требует выполнение массажа по определенной методике);
- злоупотребление алкоголем;
- простуда и вирусы;
- высокие физические нагрузки.
Как правило, период обострения недуга длится от двух до пяти недель, однако в случае пренебрежения лечением он может затягиваться до нескольких месяцев. Острые болевые синдромы пациент ощущает в течение 5-7 дней, потом боли начинают постепенно идти на спад.
Метеозависимость: причины и симптомы

Усиление ветра, магнитные бури, приближение дождя — различные изменения погодных условий порой необъяснимым образом оказывают влияние на самочувствие некоторых людей. При этом для разных пациентов характерны разные симптомы: одни жалуются на мигрень, другие на боли в суставах и ломку в теле, а третьи на сонливость и отечность. Такие реакции организма, называемые метеозависимостью, дают о себе знать за пару дней до смены погоды и могут продолжаться в течение 4-7 дней.
Причины чувствительности к погоде заключаются в резких перепадах атмосферного давления, которые вызывают нарушения в механизмах кровообращения в организме. Головной мозг и нервная система человека находится в повышенном напряжении, что ведет к появлению слабости и недомогания.
Метеозависимость при остеохондрозе
В ряде случаев смена погоды сопровождается болями в шее, спине и пояснице. Чтобы понять, случайно это или закономерно, и влияет ли погода на остеохондроз на самом деле, следует разобраться в процессах, происходящих в организме. При сильных перепадах температуры и давления кровеносные сосуды сжимаются, появляются спазмы. Кровообращение становится медленнее, ухудшается питание некоторых тканей, в том числе суставных. Больные, страдающие от шейного и поясничного остеохондроза, обладают повышенной метеорологической чувствительностью. Синдромы острого проявления болезни возникают у них как предвестники похолодания или усиления ветра.
Симптомы обострения недуга при метеозависимости
Усиление болей имеет сезонный характер: наиболее тяжело они переносятся осенью и весной, в то время как летом практически не напоминают о себе. В период обострения остеохондроза у пациентов наблюдаются следующие признаки:
- постоянные, непрекращающиеся боли в области травмированных суставов;
- резкие, иногда нестерпимые болевые синдромы в шее или пояснице, которые могут затруднять жизнедеятельность или полностью обездвиживать больного;
- общая мышечная слабость;
- онемение конечностей;
- быстрая утомляемость, мигрени.
Методы борьбы с острыми проявлениями болезни
В лечении любых недугов важную роль играет своевременное начало устранения симптомов. В борьбе с обострениями остеохондроза пациентам рекомендуется по возможности вести малоактивный образ жизни, находиться в комфортных температурных условиях и тщательно утеплять участок тела, приносящий дискомфорт.
Медикаментозное лечение
Лекарственные препараты при остеохондрозе должны быть направлены на устранение симптомов болезни по всем направлениям:
- Обезболивающие средства: «Ибупрофен», «Диклофенак», «Кетанов».
- Препараты для предотвращения дегенеративных процессов в позвоночнике: «Хондроксид», «Артра», «КОНДРОнова».
- Препараты против мышечной напряженности: «Мидокалм», «Финлепсин».
- Любые витаминные комплексы с содержанием витамина B.
Для того, чтобы избежать ухудшения состояния и не причинить вред здоровью, о применении любых препаратов следует обязательно проконсультироваться у специалиста.
Народные средства
Очень часто рецепты нетрадиционной медицины приходят на помощь при самых нестерпимых болях, помогая облегчить состояние пациента.
Компресс из мяты и шалфея
Необходимо приготовить отвар из мяты и шалфея, растворив по одной ложке сухих трав в полулитрах воды и доведя до кипения. Марлю, смоченную в отваре, приложить к больному участку и хорошо зафиксировать.
Мазь на основе зверобоя
Для изготовления мази необходимо смешать небольшое количество порошка из мумие с оливковым маслом. Полученную смесь растворить в настойке зверобоя и дать настояться в течение месяца. Готовую консистенцию втирать в сустав, утепляя поясом из натуральной шерсти.
Лечебный массаж и упражнения
Для нормализации кровообращения в суставных и хрящевых тканях и возвращения мышечного тонуса высокую эффективность имеет применение лечебного массажа и специальных упражнений. При проведении такой терапии для пациента важно внимательно прислушиваться к своему телу. Любые движения не должны сопровождаться резкой болью или дискомфортом, процедура должна проводиться регулярно, с постепенным увеличением длительности процесса.
Меры профилактики проявления реакции на погодные изменения
Склонность к метеозависимости сама по себе не является заболеванием и потому не имеет определенной методики лечения. При этом существуют рекомендации, соблюдение которых может помочь значительно снизить риск ухудшения самочувствия при изменении погоды:
- правильное питание, направленное на поддержание здорового обмена веществ;
- избежание высоких физических нагрузок;
- регулярные длительные прогулки на свежем воздухе, обеспечение хорошей циркуляции кислорода в помещении;
- отказ от вредных привычек;
- занятие гимнастикой или йогой.
Заключение
Остеохондроз и погода имеют тесную связь, которую испытывают на себе многие люди. Ухудшение самочувствия и сильные боли часто бывают неизбежными предвестниками похолоданий и перепадов температуры или давления. К сожалению, ученые еще не нашли способа полностью избежать подобных симптомов, но существуют несложные рекомендации, регулярное следование которым может помочь в борьбе с неприятным недугом.
Источник
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% – заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
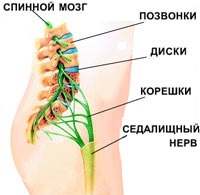
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
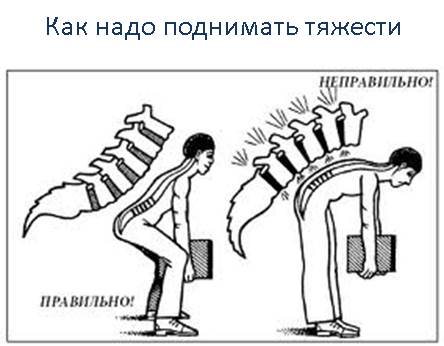
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
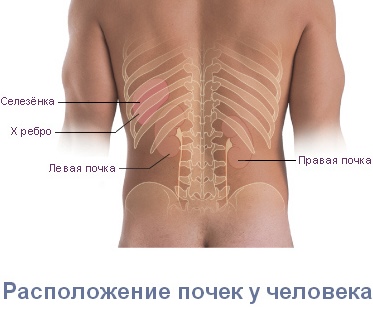
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.

Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
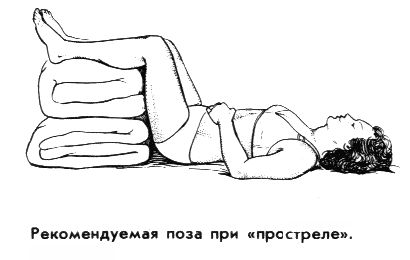
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
