Упражнения при люмбоишиалгии поясницы
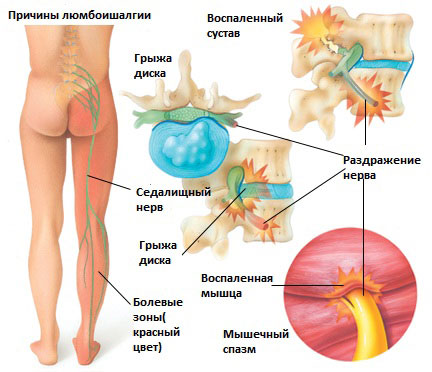
Люмбоишалгия это термин обозначающий боль в пояснице с иррадиацией в ягодицу, в ногу, по задней поверхности ноги. Боль может сопровождаться онемением и покалыванием в зоне иннервации седалищного нерва. Термин люмбоишалгия (синоним пояснично-крестцовый радикулит) обозначает только болевой синдром и не является диагнозом.
Для люмбоишалгии характерны один или несколько симптомов:
- Постоянные боли только ягодице или бедре с одной стороны (реже в обеих ногах)
- Боль усиливается при сидении
- Жжение или покалывание, распространяющееся вниз по ноге
- Слабость, онемение или нарушение движений в ноге
- Постоянная боль на одной стороне
- Острая боль, которая может затруднять вставание или ходьбу
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
Седалищный нерв является самым крупным нервом в туловище и состоит из отдельных нервных корешков, которые начинаются в поясничном отделе позвоночника (на уровне L3) и в совокупности образуют “седалищный нерв”. Cедалищный нерв проходит от поясничного отдела позвоночника к ноге. Части седалищного нерва, затем разветвляются в каждой ноге и иннервируют определенные части ноги – ягодицы, бедра, икры, стопы, пальцы ног.
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Причины

Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Остеохондроз
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Спондилолистез
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Синдром грушевидной мышцы
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Симптомы
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
- Боль в пояснице обычно менее интенсивная, чем в ноге.
- Боль, как правило, с одной стороны поясницы с иррадиацией в ягодицу или бедра по ходу седалищного нерва – по задней поверхности бедра голени и стопы.
- Боль уменьшается при положении пациента лежа и при ходьбе и усиливается в положении стоя или сидя.
- Боль носит острый жгучий характер.
- Некоторые пациенты могут описывать ощущение покалывания, онемения или слабости в ноге.
- Слабость или онемение при перемещении ноги.
- Сильная или стреляющая боль в ноге, которая может приводить к затруднениям при стоянии или ходьбе.
- В зависимости от локализации воздействия на седалищный нерв боли могут быть и в стопе и пальцах стопы.
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
Например:
- L4 корешок – симптомы обычно будут проявляться на бедре. Пациенты могут чувствовать слабость при выпрямлении ноги и, возможно, снижение коленного рефлекса.
- L5 корешок – симптомы могут проявляться в большом пальце стопы и лодыжке. Пациенты могут чувствовать боль или онемение в верхней части стопы ( между большим и вторым пальцем стопы).
- S1 корешок – симптомы могут проявляться на внешней части стопы с иррадиацией в пальцы стопы и мизинец. Пациенты могут испытывать слабость при подъеме стопы или попытке встать на цыпочки .Может быть также снижение рефлексов на лодыжке.
При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
- Симптомы, которые продолжают прогрессировать, а не уменьшаться, что может свидетельствовать о возможном повреждение нервов, особенно при наличии прогрессировании неврологической симптоматики (например, появление слабости в ноге).
- Симптомы люмбоишалгии есть в обеих ногах и есть признаки нарушения функции кишечника или мочевого пузыря, что может быть признаком синдрома конского хвоста. При синдроме конского хвоста показано экстренное хирургическое вмешательство.
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Мануальная терапия
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Массаж
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
- Сильная боль в ноге, которая держится в течение более 4 – 6 недель.
- Отсутствие эффекта от консервативного лечения и сохранение или усиление неврологической симптоматики.
- Болевой синдром значительно нарушает качество жизни пациента, способность пациента участвовать в повседневной деятельности
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
Источник
Вопрос о том, как лечить люмбоишиалгию, волнует многих пациентов, страдающих от пояснично-крестцового остеохондроза. Периодически у них начинается обострение, которое проявляется сильнейшими болями в пояснице и клиническими признаками поражения седалищного нерва. В предлагаемой вашему вниманию статье рассказано о том, как развивается синдром люмбоишиалгии и какие меры можно предпринять в домашних условиях для облегчения своего состояния. Также рассказано про современные возможности эффективного и безопасного лечения.
Перед тем, как лечить люмбоишиалгию в домашних условиях, нужно обратиться за медицинской помощью. К сожалению, подобные симптомы могут быть не только при пояснично-крестцовом остеохондрозе. Врач с помощью дифференциальной диагностики должен исключить следующие патологии:
- полиомиелит, туберкулез позвоночника и другие опасные инфекции, затрагиваются структуры позвоночго столба и спинного мозга;
- опухоли и метастазирование злокачественных новообразований;
- трещины остистых и дугообразных отростков;
- компрессионный перелом тела позвонка, в том числе и на фоне остеохондроза или остеомаляции;
- воспалительные процессы в брюшной полости – очень часто так проявляется язвенный неспецифический колит, аднексит (у женщин), развитие дисплазии предстательной железы (у мужчин) и т.д.
Не занимайтесь самостоятельной диагностикой и лечением. Если у вас присутствуют клинические симптомы, которые описаны в предлагаемом материале, как можно быстрее обратитесь на прием к врачу. Это может быть невролог или вертебролог. Если нет возможности попасть к этим специалистам, то запишитесь на прием к участковому терапевту.
В Москве вы можете прямо сейчас записаться на бесплатный прием вертебролога или невролога в нашей клинике мануальной терапии. Для этого позвоните по указанному на странице номеру телефона. Также можно заполнить форму записи на прием к врачу – её вы найдете внизу страницы. С вами свяжется администратор и согласует удобное для визита время.
Вертеброгенная люмбоишиалгия: что это и как лечить
Чаще всего у пациентов развивается вертеброгенная люмбоишиалгия, что это и как лечить рассмотрим более детально. Первое, на что стоит обратить внимание – это потенциальная причина появления болевого синдрома. Если не устранить действие патогенного фактора, то все способы лечения окажутся не очень эффективными и рано или поздно произойдет рецидив патологии.
Итак, вертеброгенная люмбоишиалгия – это комплекс клинических симптомов, включающий в себя острую жгучую боль, распространение её на область задней поверхности бедра и ограничение подвижности. Если внимательно посмотреть на внешний вид пациента, то можно заметить, что он старается перенести тяжесть тела на нижнюю конечность, которая здоровая.
Вертеброгенная люмбоишиалгия провоцируется за счет компрессионного сдавливания корешкового нерва, его ответвления, крупного нерва, пояснично-крестцового сплетения. Это негативное воздействие может оказываться за счет развития следующих патологий:
- остеохондроз пояснично-крестцового отдела позвоночго столба – дегенеративное дистрофическое разрушение хрящевой ткани межпозвоночных дисков, в результате чего может нарушаться положение тел позвонков;
- протрузия межпозвоночного диска – снижение высоты за счёт проседания внутреннего пульпозного ядра;
- разрыв или экструзия фиброзного кольца межпозвоночного диска без выхода через трещину части пульпозного ядра;
- межпозвонковая грыжа – серьезное осложнение длительно протекающего остеохондроза, которое может привести даже к параличу нижней части тела;
- плексит пояснично-крестцового нервного сплетения;
- смещение тел позвонков и межпозвоночных дисков на фоне нестабильности их положения;
- компенсаторное искривление поясничного отдела позвоночника;
- перекос и скручивание костей таза;
- спондилоартроз межпозвоночных фасеточных суставов;
- деформирующий остеоартроз подвздошно-крестцовых сочленений костей;
- синдром грушевидной мышцы.
В обязательно порядке при появлении клинических признаков люмбоишиалгии опытный врач исключает стеноз спинномозгового канала, развитие опухолей, травматическое нарушение целостности костной ткани тела позвонка и его отростков.
Существуют факторы риска, при наличии которых с высокой долей вероятности у пациента развиваются дегенеративные дистрофические изменения в позвоночном столба и окружающих его мягких тканях. Все это может провоцировать приступы люмбоишиалгии. Следует исключать из своей повседневной жизни следующие виды факторов риска:
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- тяжелый физический труд, связанный с подъемом и переносом тяжестей;
- курение и употребление алкогольных напитков (неблагоприятно сказывается на процесс кровоснабжения и микроциркуляции лимфатической жидкости в области позвоночного столба);
- неправильная организация спального и рабочего места;
- частые травмы спины;
- недостаточное употребление чистой питьевой воды в течение дня;
- заболевания эндокринной системы, например, сахарный диабет, приводящий к диабетической нейропатии и ангиопатии.
Перед началом лечения опытный доктор обязательно соберет детальный анамнез и исключит вероятность негативного воздействия подавляющего большинства существующих причин развития дегенеративных дистрофических процессов в области позвоночного столба. Не скрывайте от него важные факты, рассказывайте откровенно о привычках, образе жизни, работе, увлечениях. Среди этих фактов наверняка есть то, что поможет как можно быстрее избавить вас от мучительных болей в спине.
Как лечить люмбоишиалгию препаратами
В официальной медицине для терапии дегенеративных дистрофических процессов в области позвоночного столба применяются разнообразные фармаколочгеиские препараты. Многие из них обладают исключительно симптоматическим действием, тем самым маскируют дальнейшее разрушение тканей позвоночного столба. Частично лекарственные препараты оказывают какое-то поддерживающее воздействие на нервное волокно. Это сосудорасширяющие лекарства, витамины группы В и т.д.
С симптоматической целью назначаются в основном противовоспалительные нестероидные препарата и миорелаксанты. Первые оказывают воздействие на факторы воспалительной реакции. Они блокируют их поступление в очаг неблагополучия. В результате этого снижается степень инфильтративной отечности мягких тканей, устраняется давление на нервное волокно. Пациент чувствует облегчение боли. Но это обманчивое ощущение, поскольку при подобном воздействии в очаге травматического поражения хрящевой ткани еще больше снижается интенсивность микроциркуляции крови и лимфатической жидкости. Это не оставляет никаких шансов на регенерацию поврежденной хрящевой ткани межпозвоночных дисков.
Миорелаксанты направлены на принудительное расслабление мышечного волокна. Здесь важно понимать, что механизм чрезмерного напряжения парентеральных мышц при люмбоишиалгии обеспечивает частичную защиту мягких тканей и нервного волокна в том числе от сдавливания соседними телами позвонков.
Принудительное расслабление мышц устраняет эту компенсаторную защиту и нервное волокно оказывает практически раздавленным. Сначала это вызывает облегчение страданий, затем боль возвращается и постепенно стихает по мере отмирания пораженного корешкового нерва. И следом начинается выпадение функций, за иннервацию которых отвечал пострадавший нерв. Могут появиться неврологические симптомы: онемение, снижение мышечной силы, шаткость походки, ощущение, что мышцы ног не слушаются и т.д.
Еще одна группа фармаколочгеиские препаратов – хондропротекторы. По своим фармакокинетическим свойствам они действительно могут вызывать процессы восстановления поврежденной хрящевой ткани в крупных составах и позвоночнике. Но существует одна проблема.
Дело в том, что в очаг патологических изменений хондропротекторы нужно как-то транспортировать. С крупными суставами это решается при помощи внутрисуставного введения. А как быть с позвоночником? Стоит понимать, что главная причина разрушения хрящевой ткани межпозвоночных дисков заключается в том, что они не имеют собственной кровеносной сети. Они получают жидкость и питательные вещества благодаря диффузному обмену с окружающими тканями, паравертебральным мышцами в том числе. При нарушении процесса диффузного питания развивается остеохондроз и люмбоишиалгия.
А теперь представьте себе поочередное действие используемых лекарственных препаратов:
- сначала нестероидными противовоспалительными средствами блокируется кровоток и микроциркуляция лимфатической жидкости, что в принципе исключает возможность поступления введенных любым путем в организм человека хондропротекторов;
- затем с помощью миорелаксантов устраняется способность миоцитов сокращаться и выделять жидкость для диффузного обмена с хрящевыми тканями позвоночго столба;
- последующее ведение хондропротекторов гарантирует, что ни одного процента действующего вещества в хрящевые ткани межпозвоночного диска не проникнет, таким образом никакого лечебного эффекта пациент не получит.
Между тем, если сочетать использование хондропротекторов с методами мануальной терапии, то результат будет положительным. Но, опять же, при проведении комплексной мануальной терапии люмбоишиалгии все положительные изменения прекрасно происходят и без хондропротекторов. Выводы делать вам – стоит ли тратить деньги на эту группу фармакологических препаратов.
Настоятельно рекомендуем вам перед тем, как лечить люмбоишиалгию препаратами, узнать все существующие методики терапии, тщательно взвесить все за и против и принять правильное решение.
Как правильно лечить синдром люмбоишиалгии
Существует только один способ эффективного и безопасного лечения любого болевого синдрома – это устранение причины его возникновения. Перед тем, как лечить синдром люмбоишиалгии справа или слева, необходимо провести обследование и поставить точный диагноз. Если боль спровоцирована проседанием межпозвоночного диска, то быстро устранить все клинические симптомы поможет процедура мануального вытяжения позвоночго столба. При этом происходит увеличение межпозвоночных промежутков, расправляется хрящевая ткань дисков, запускается процесс их восстановления.
Но устранение болевого синдрома не означает полного выздоровления. Необходимо проводить комплексный курс терапии для полного восстановления повреждённых тканей. В первую очередь следует восстановить нарушенный процесс диффузного питания межпозвоночных дисков. Для этого важно улучшить микроциркуляцию крови и лимфатической жидкости, восстановить работоспособности паравертебральных мышц и улучшить эластичность хрящевой ткани межпозвоночных дисков.
В нашей клинике мануальной терапии для достижения подобных целей применяются остеопатия, массаж, физиопроцедуры, кинезиотерапия, рефлексотерапия и многие другие способы воздействия на ткани позвончого столба.
Курс лечения всегда разрабатывается индивидуально для каждого пациента. Если вам необходимо эффективное и безопасное лечение люмбоишиалгии вертеброгенного характера, то вы можете прямо сейчас записаться на бесплатный прием вертебролога в нашей клинике мануальной терапии. Воспользуйтесь специальной формой записи, расположенной ниже на странице.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
