Защемление седалищного нерва симптомы и лечение таблетки

Защемление седалищного нерва, по-другому называющееся ишиас, поражает огромное количество людей. Испытывая мучительную боль, хочется поскорее избавиться от нее и найти способы, чем лечить защемление седалищного нерва. Причин воспаления и защемления нерва много: постоянные переохлаждения организма, чрезмерные физические нагрузки, заболевания позвоночника. Чтобы облегчить болезненное состояние организма и как можно быстрее избавиться от ишиаса, нужно разобраться, что это за заболевание, по каким причинам оно возникает и как правильно его вылечить.
Причины заболевания
 Защемление седалищного нерва происходит в результате сдавливания нервных окончаний, локализующегося в области пояснично-крестцового отдела позвоночника. Многие люди, столкнувшиеся с этой бедой, знают о сильной, изматывающей боли, которая начинается от поясницы, уходя вниз, вдоль ягодицы, в ногу. Объясняется такая локализация болевых ощущений тем, что седалищный нерв является самым крупным в организме человека. Спускаясь вниз по ноге, начиная от поясничного отдела, он разветвляется на множество нервных окончаний. Отсюда и проявления болевого синдрома, который может быть слегка выраженным, а может быть настолько сильным, что не позволяет человеку ни спать, ни работать, отнимая массу нервной энергии.
Защемление седалищного нерва происходит в результате сдавливания нервных окончаний, локализующегося в области пояснично-крестцового отдела позвоночника. Многие люди, столкнувшиеся с этой бедой, знают о сильной, изматывающей боли, которая начинается от поясницы, уходя вниз, вдоль ягодицы, в ногу. Объясняется такая локализация болевых ощущений тем, что седалищный нерв является самым крупным в организме человека. Спускаясь вниз по ноге, начиная от поясничного отдела, он разветвляется на множество нервных окончаний. Отсюда и проявления болевого синдрома, который может быть слегка выраженным, а может быть настолько сильным, что не позволяет человеку ни спать, ни работать, отнимая массу нервной энергии.
Развивается ишиас по следующим причинам:
- грыжи позвоночника, локализующиеся в поясничном отделе;
- остеохондроз с развернутой стадии, вызвавший деформацию межпозвонковых дисков, их протрузии (выпячивания) и смещение;
- сужение спинномозгового канала, вследствие смещения позвонков;
- чрезмерные нагрузки на организм, в частности, связанные с физической работой или занятиями тяжелыми видами спорта;
- заболевания инфекционного характера, оказывающие сильное негативное влияние на нервную систему человека – бруцеллез, туберкулез, опоясывающий герпес;
- злокачественные образования в организме, точнее процесс их распада, интоксикации медицинскими препаратами, токсинами;
- патологические изменения в кроветворной системе организма;
- алкоголизм;
- сахарный диабет;
- травмы позвоночника.
Нужно заметить, что дети не подвержены развитию ишиаса. Проявляется защемление чаще всего в пожилом возрасте, в связи с патологическими изменениями в организме, происходящими на фоне возрастных изменений. Хотя, все чаще к врачам стали обращаться люди более молодого возраста, страдающих от сосудистых нарушений в области пояснично-крестцового отдела.
Симптомы
Главным симптомом, указывающим на защемление седалищного нерва, является сильный болевой синдром. Возникают первые болевые ощущения при ишиасе, как правило, ночью, особенно, если за день до этого человек подвергся сильному стрессу или переохлаждению организма. Сначала боль локализуется в поясничном отделе, и только потом начинает распространяться на ягодицы, бедра, голени и стопы. Характер болей – жгучий, режущий, острый. Возникают они внезапно, в виде прострелов, потом могут резко прекратиться и так же резко появиться вновь.
Распознать защемление нерва можно по следующим признакам:
- измененная походка. Чтобы облегчить боль при ходьбе, человек начинает склоняться в противоположную воспалению сторону, испытывая при этом небольшое облегчение во время передвижения;
- чувство онемения кожных покровов и потеря чувствительности на той стороне тела, в которой произошел приступ ишиаса. Характерно, что чувствительность то пропадает совсем, то появляется, когда болезнь немного отступает;
- сниженный мышечный тонус на пораженной стороне;
- потливость стоп, ладоней, а также отечность и покраснение кожных покровов, вследствие вегетативных нарушений на фоне сильной боли (вплоть до обморочного состояния).
Лечение
Оптимальным вариантом при защемлении седалищного нерва, станет незамедлительное обращение к врачу, который подскажет чем лечить ишиас и как облегчить мучительные боли. Поставить правильный диагноз можно по предварительному осмотру больного, а также на основании результатов обследования, в частности:
- рентгенографическое исследование костей и органов поясницы и малого таза;
- ультразвуковое исследование пораженных областей тела;
- компьютерная, либо магнитно – резонансная томография;
Проведенные исследования помогут выяснить, присутствуют ли в организме серьезные изменения в костной системе. Также, если врач посчитает нужным, необходимо будет провести несколько лабораторных анализов – крови и мочи.
Лечение защемления основывается на принципе комплексного подхода. Поэтому, в очень редких случаях больному удается обойтись только приемом обезболивающих и противовоспалительных препаратов. Для длительного положительного эффекта от лечения нужно совмещать медикаментозную терапию со вспомогательными процедурами. Нужно рассмотреть все реабилитационные меры в отдельности:
- Медикаментозное лечение
Для избавления от болевого синдрома и воспаления, применяют препараты из группы противовоспалительных нестероидных препаратов. К ним относятся Ибупрофен, Диклофенак, Индометацин, Кеторолак и другие. Какой препарат больше подойдет для лечения, скажет врач, исходя из общего анамнеза пациента. Применять препараты группы НПВП нужно с особой осторожностью, так как чрезмерный их прием может спровоцировать снижение свертываемости крови, обострение болезни почек и ЖКТ. В случае проблем с желудком и кишечником, врач выберет для назначения препараты Мовалис, Нимесулид, Аркоксия. Приниматься эти препараты должны одновременно с Омепразалом, который защитит слизистую желудка от побочного влияния медикаментов. При ярко-выраженном болевом синдроме возможно проведение новокаиновой блокады, дающей быстрый обезболивающий эффект.
Одновременно с приемом обезболивающих и противовоспалительных средств, пациенту назначаются витамины группы В, В12, витамин Е, а также комплексные витаминные препараты, для улучшения проницаемости сосудов, восстановления и регенерации нервных окончаний.
- Физиотерапия
Назначаются физиопроцедуры только в комплексе с медикаментозным лечением, так как отдельно они дают некоторый обезболивающий эффект, но не могут убрать истинную причину защемления седалищного нерва. Хороший эффект дают фонофорез, аппликации парафина и озокерита, магнитотерапия, УФО пораженной области, электросон, терапия УВЧ. Наиболее часто применяется электрофорез с лекарственными средствами из группы спазмолитиков, миорелаксантов и противовоспалительных препаратов. Физиопроцедуры должны проводиться регулярно, только тогда они дают стойкий положительный эффект – снятие спазма с мышц, улучшение кровоснабжения пораженной области и устранение болевого синдрома.
- Массаж
Сеансы массажа, проводящиеся в период затихания острого воспалительного процесса ишиаса, способны снять отечность тканей, чрезмерное напряжение мышц, облегчить боль. Применяют как обычный, показанный при защемлении седалищного нерва, массаж, так точечный, баночный, или с использованием аппликаторов.
- Лечебная физкультура
Начинать терапию лечебной гимнастикой можно тогда, когда острый период воспаления остался позади. Занятия ЛФК должны проводиться под контролем лечащего врача, во избежание перенапряжения мышц. Эффективны занятия на велотренажере, вращение тазом, упражнения на растяжку, ходьба на ягодицах по полу. Самое главное – выполнять упражнения плавно и осторожно, не допуская резких движений.
В качестве профилактических мер, во избежание повторных приступов защемления, нужно спать на жестком матрасе, избегать физических нагрузок и подъема тяжестей, регулярно выполнять комплексы упражнений на растяжку, способствующие освобождению защемленных нервных корешков. Также, хороший эффект можно получить, ежедневно используя аппликатор Кузнецова, а также раз в 6-7 дней проводя банные процедуры с эвкалиптовым, дубовым или березовым веником.
Источник

Воспаление седалищного нерва, или ишиас – заболевание, которое может беспокоить на протяжении долгого времени. Также его называют невралгией и даже поясничным радикулитом. Ишиас, лечение – медикаментозное и физиотерапевтическое – которого направлено на устранение воспаления и боли, сопровождается защемлением нескольких спинномозговых корешков, расположенных в пояснично-крестцовой области.
Появляется ишиас в среднем и пожилом возрасте, очень часто сопровождается диабетом, рассеянным склерозом, аллергией или проблемами с кровеносной системой, обменом веществ. Если болезнь появилась однажды, то вероятность рецидива высока даже при проведенном лечении. Однако актуальная терапия, соблюдение врачебных предписаний и применение эффективных лекарств способно намного облегчить самочувствие пациента.
Принципы лечения ишиаса
Устранение причины болей при медикаментозном лечении ишиаса – основная цель заболевания. Для этого необходимо найти место защемления нерва. Острую боль ликвидируют, используя сильнодействующие блокады обезболивающим препаратом. Проводится это в стационарных условиях. Затем назначается комплекс таблеток и других медикаментов, которые должны:
- препятствовать появлению острой боли при курсовом лечении;
- снижать воспалительный процесс;
- насыщать поврежденные ткани достаточным количеством микроэлементов;
- обеспечивать питание всего организма для быстрого восстановления.

Профилактическое медикаментозное лечение ишиаса полезно, если приступы случаются регулярно. Используемые препараты в этом случае несколько отличаются от тех, которые назначают для купирования острых приступов.
Иногда пациентам требуется дополнительная психотерапия и применение медикаментов – антидепрессантов и снотворных. Они помогают избавиться от тревожности, постоянного ощущения ноющей боли.
В амбулаторные условия терапии пациента переводят, когда найдена причина острых болей и назначено домашнее лечение. Человек, при этом, должен самостоятельно передвигаться.
Нестероидные противовоспалительные средства
НПВС – одна из основных групп лекарств, которые используются в медикаментозной терапии ишиаса. Нестероидные средства влияют на структуру простагландинов, которые вызывают боль. Таблетки купируют производство этих клеток, мозг не получает сигнала о том, что где-то возникли болезненные ощущения.

При лечении ишиаса используют определенные группы медикаментов:
- «Ибупрофен» – в основе заложено вещество с аналогичным названием. Эффективно справляется с болью, помогает избавиться от отеком и уменьшает воспаление.
- «Кетопрофен» – препарат с дополнительным действующим веществом из кетатифеновой группы. Используется в виде ректальных свечей.
- «Пенталгин-Н» – назначается для устранения боли, расслабления, спазмов. Комплексный медикамент с несколькими действующими веществами.
- «Целебрекс» – средство, созданное для лечения невралгий разного характера.
Медикаментозное лечение воспаления седалищного нерва с применением НПВС проводится в виде инъекций или перорального приема таблеток. Важно контролировать дозировку, чтобы не было побочных эффектов. Также существуют НПВС в виде гелей и мазей, которые дополняют лечение медикаментами.
При приеме таблеток и постановке уколов следует помнить о побочных действиях НПВС:
- часто возникает аритмия и другие нарушения сердечного ритма;
- возникают отёки, ухудшается работа почек;
- возможно возникновение кровотечения;
- повышение артериального давления.
Часто ишиас лечат гормональными медикаментами. Они обладают более выраженным действием на организм, требуют минимального срока применения, но побочные эффекты также могут возникнуть в первые дни использования. Гормональные лекарства назначают в первые 2-3 дня после обострения ишиаса, а затем переходят на нестероидную терапию.
Какие уколы назначают чаще всего?
Препараты в форме инъекций используются, если при ишиасе нельзя проводить лечение таблетками. Для этого используют те же вещества, но только в форме растворов: «Диклофенак», «Ибупрофен», «Индометацин», «Бутадион», «Кетаролак». К нестероидным медикаментам нет острого привыкания, но в форме инъекций их всё-таки не рекомендуется принимать в течение длительного времени.

К более мягким средствам относят:
- «Мовалис» – снимает боль, но не влияет на ЖКТ, уже через 30 минут пациент испытывает облегчение;
- «Нимесулид» – единственное вещество, которое способно снимать боль любого плана.
Некотоыре уколы можно купить без рецепта врача в аптеке. Но в домашних условиях без назначения лечиться ими опасно.
Стероидные медикаменты для лечения
Стероидные препараты назначаются, если остальные группы при медикаментозном лечении не помогли. Они снимают воспаление, облегчают защемление нерва. Чаще всего при ишиасе назначают: «Преднизон», «Дексаметазон», «Метилпреднизон».

На простагландины эти медикаменты не влияют, но они быстро снимают спазмы, отёчность, за счет чего сокращается болезненность. Стероидные вещества чаще всего используются для введения в ткани вокруг поврежденной области.
При регулярном применении или длительном курсовом лечении стероидами появляются побочные эффекты: растет вес, развивается остеопороз, может возникнуть язва желудка, возникают отёки, растут показатели свертываемости крови.
Необходимость применения стероидных средств в течение длительного времени должна обсуждаться несколькими врачами, у которых наблюдается пациент.
Миорелаксанты
Медикаменты используются для расслабления мышечных волокон. За счет этого прекращается передача импульсов, уменьшается болезненность. Чаще всего назначают «Мидокалм». Выпускается препарат в виде таблеток и инъекций.

Витамины
Витамины при ишиасе столь же необходимы, как препараты, снимающие боль. Подбирать комплекс должен доктор после проведения диагностики. Часто назначают «Боривит», а также инъекции с витаминами B6 и B1, которые быстрее доставляют компоненты к поврежденным тканям.
При использовании витаминов, особенно в виде инъекции, нужно соблюдать показания и противопоказания доктора. При длительной терапии этими медикаментами могут возникнуть серьезные побочные эффекты.
Также к группе витаминов можно отнести сильнодействующие антиоксиданты, которые в ударных дозах способствуют устранению вредных веществ, сокращают степень повреждения структур нерва и восстанавливают подвижность конечностей. Чаще всего для медикаментозного лечения ишиаса назначают: C, E, селен и медь.
Капельницы
Капельницы используются в основном в стационарных условиях при медикаментозном лечении воспаления седалищного нерва. Для этого используют коктейли, которые нормализуют обмен веществ, снимают спазмы, улучшают питание и кровообращение в нервных корешках. В форме капельниц нередко используются витамины.

Антидепрессанты
Выбор антидепрессантов основан на разных показателях анализов пациента. Нельзя применять их по совету или общим рекомендациям. Только при правильной дозировке и подборе подходящего препарата пациент чувствует психологический комфорт, у него проходит тревожность и негативные эмоции, связанные с постоянными болями.
Антидепрессанты помогают избавиться от апатии и депрессии, улучшают нацеленность на выздоровление. В аптеке купить препараты можно только по рецепту врача.
Мази для терапии
Наружные препараты для лечения ишиаса используются наравне с НПВС. Они помогают от боли, отёков, воспаления. Очень эффективны рецепты на основе натуральных компонентов: пчелиного яда, жгучего перца, камфары, скипидара, змеиного яда.

Также используют аптечные средства с синтетическими действующими веществами: «Фастум Гель», «Найз гель», «Долобене», «Вольтарен», «Нурофен». Наносить кремы и мази нужно строго по инструкции, и не только в период обострения. Чтобы добиться нужного эффекта, терапия должна быть регулярной.
Опиаты и опиоиды
Опиаты – сильнодействующие вещества, которые при длительном использовании вызывают острую зависимость. При современном многообразии медикаментов для лечения ишиаса назначаются очень редко. Однако они отлично справляются с болезненными ощущениями в случае, когда остальные вещества не помогают. Выделяют несколько современных опиатов с минимумом побочных эффектов: морфин, оксиморфин, кодеин, гидрокон.
Применяют опиаты в стационарных условиях, они не выписываются по рецепту врача. Побочные действия у этой категории средств очень серьезные:
- расстройства со стороны ЖКТ: рвота, диарея, тошнота;
- бессонница, поверхностный сон и другие нарушения;
- симптомы, которые наблюдаются при психических расстройствах, в том числе: бред, галлюцинации.

Для назначения опиатов должны быть серьезные основания.
Блокада
Для блокады при ишиасе используют разные медикаменты, в том числе стероидные препараты. Блокада необходима для экстренного снятия отека и болезненных воспалений вокруг поврежденного участка.
Блокада – это укол в эпидуральное пространство, напрямую в поврежденное место. Применяют для этого стероиды, а также лидокаин, новокаин, «Диклофенак», некоторые другие вещества. Проводить блокаду медикаментами можно только в условиях стационара.
Антибиотики
Эта группа препаратов назначается достаточно редко, только если защемление произошло на фоне острой инфекции. Используют препараты широкого спектра действия для устранения 100% микроорганизмов, вызывающих воспаление.
Физиотерапевтическое применение медикаментов
Лечить ишиас можно, используя медикаменты при физиотерапии – электрофорезе. Эта процедура используется, когда острая стадия воспаления позади. На очаг действуют электрическими токами, которые доставляют НПВС и другие медикаменты к поврежденным областям через кожу. Также назначают фонофорез с лекарственными препаратами.

Критерии эффективности медикаментозной терапии
Основная цель любой медикаментозной терапии – это снятие болезненных ощущений. Если этого не происходит в течение определенного времени, допустимого для использования разных препаратов, то необходимо отменять медикаменты и назначать новые, либо полностью пересматривать тактику терапии.
Очень важно постоянно наблюдаться у врача при использовании любых медикаментов и лекарств, в том числе натурального происхождения.
Медикаментозное лечение ишиаса – это базовая методика терапии защемления и воспаления седалищного нерва. Она должна учитывать наличие сопутствующих болезней. В домашних условиях сделать это очень сложно: сначала нужно пройти обследование, сдать анализы. На основе полученных данных врач подберет препараты, учитывая противопоказания и возможные побочные эффекты. А затем часть из них пациент сможет самостоятельно принимать дома.
Источник
Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
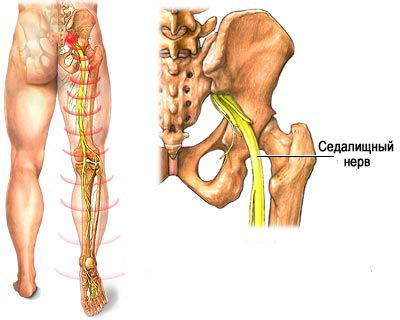 Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
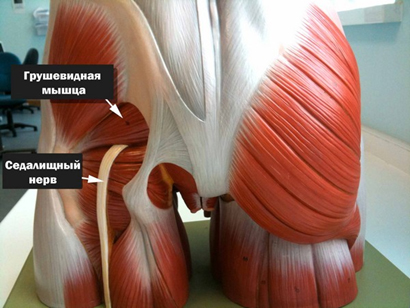
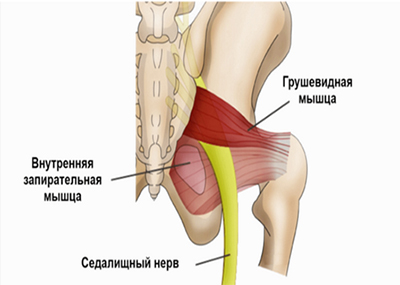
Компрессия седалищного нерва грушевидной мышцей происходит по механизму туннельного синдрома и формирует специфические клинические проявления, которые включены в понятие «синдром грушевидной мышцы», а в быту — «защемление нерва в тазобедренном суставе», что и является предметом этой статьи. Под туннельной невропатией понимают поражения периферического нерва не воспалительного генеза, развивающиеся под влиянием компрессии и ишемии.
Патогенез
В основе развития компрессии седалищного нерва при синдроме грушевидной мышцы чаще всего лежит рефлекторный фактор, возникающий вследствие развития отека клетчатки между крестцово-остистой связкой и сокращенной (спазмированной) грушевидной мышцей, что вызывает раздражение седалищного нерва. Постоянно выделяемые при спазме грушевидной мышцы гистамин, простагландин, брадикинин способствуют развитию воспалительного процесса и формированию порочного круга «спазм — боль — воспаление».
Классификация
Выделяют:
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
Медикаментозное лечение ущемления нерва
Лечение направлено на расслабление мышц, способствующих компрессии нерва и купирование болевого синдрома. Купирование болевого синдрома достигается назначением обезболивающих препаратов-анальгетиков (Анальгин, Парацетамол, Трамал). При более выраженных болях в остром периоде — нестероидные противовоспалительные препараты (Диклофенак, Кетопрофен, Мовалис, Мелоксикам, Фламакс, Диклоберл).
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
В комплексную терапию купирования болевого синдрома в обязательном порядке должны включаться миорелаксанты, предпочтительно центрального действия (Баклофен/Толперизон), что позволяет снизить мышечное напряжение, разрывая сформировавшийся порочный круг при этом заболевании «боль – мышечный спазм – боль».
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Немедикаментозное лечение
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Лечение защемления седалищного нерва в домашних условиях
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин,
